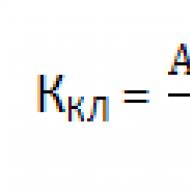
Чем отличается индометацин от диклофенака. Характеристика отдельных препаратов. Безрецептурное применение нпвс
Пироксикам, Индометацин, Ибупрофен и Диклофенак являются нестероидными противовоспалительными препаратами (НПВС). Широкое применение данной группы лекарственных средств во всех странах обусловлено ярким положительным эффектом при симптоматическом лечении, направленном на устранение болевых ощущений, воспалительных процессов и понижении температуры тела.
Состав
Диклофенак и Индометацин производятся многочисленными зарубежными и отечественными фармацевтическими компаниями, направлены на лечение практически одинаковых симптомов, но отличаются по составу.
Диклофенак (diclofenac) содержит диклофенак натрия, форма выпуска: таблетки, мази, гели, ректальные суппозитории, раствор для инъекций и глазные капли.
Индометацин (indometacin) производится на основе индометацина в идентичных с Диклофенаком формах.
Показания
Диклофенак и Индометацин блокируют фермент циклооксигеназу (ЦОГ), вследствие чего уменьшается выработка простагландинов, поддерживающих воспалительные процессы и способствующие повышению чувствительности к боли.
Диклофенак и Индометацин оказывают противовоспалительное воздействие, способны устранить болевой синдром, также выступить в качестве жаропонижающего средства. Практически все НПВП предназначены при определенном круге заболеваний, не исключением являются также Диклофенак и Индометацин, которые помогают справиться с:
- лихорадочным состоянием
- головными и зубными болями
- почечными коликами
- болезнями суставов
- остеохондрозом
- болевым синдромом при менструациях и после операций
- болезненными ощущениями, вызванными травмами и различными воспалениями
Показаниями к назначению Диклофенака и Индометацина в качестве вспомогательного средства могут выступать цистит, простатит, аднексит, простудные и некоторых лор заболевания.
Противопоказания и нежелательные эффекты
Диклофенак и Индометацин практически не отличаются своими противопоказаниями и побочными эффектами.
- язвенных поражениях ЖКТ
- патологических изменениях в почках и печени (возможно пероральное употребление в ограниченных дозировках)
- возрасте пациента меньше 15 лет
- нарушенной свертываемости крови
- крапивной сыпи
- беременности
- возможной аллергии на аналогичные препараты и др.
Многочисленные нежелательные проявления Диклофенака и Индометацина практически идентичны и проявляются в возможном негативном влиянии на пищеварительную, нервную, сердечно-сосудистую, мочевыделительную системы, а также на органы чувств. Не исключены аллергические реакции в виде высыпаний на кожных покровах и их покраснении.
Разница Индометацина и Диклофенака в проявлениях побочных эффектов выражается в их более ярком проявлении у первого препарата по сравнению со вторым. В связи с этим специалисты в редких случаях прибегают к назначению Индометацина.
Многочисленные исследования показывают, что Диклофенак лучше Индометацина по своим терапевтическим качествам, и способен избавить от проблемы за более короткий промежуток времени.
Диклофенак и Индометацин являются аналогами, имеют хороший эффект и приемлемую цену. Однако, Деклофенак – эталонный препарат среди НПВС, что делает его более популярным по сравнению Индометацином.
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
ВАЖНО. Информация на сайте предоставляется исключительно в справочных целях. Не занимайтесь самолечением. При первых признаках заболевания обратитесь к врачу.
Мелоксикам или Диклофенак или Индометацин - что лучше?
Травмы опорно-двигательного аппарата;
Болевой синдром средней степени выраженности;
Невралгия различной локализации;
Заболевания соединительной ткани;
Инфекционные заболевания внутренних органов.
Язвенная болезнь желудка;
Анемические состояния различного генеза;
Детский и подростковый возраст;
Повышенная чувствительность к ацетилсалициловой кислоте;
Чем заменить Диклофенак: безопасные и не совсем аналоги препарата
Диклофенак представляет собой нестероидный, противовоспалительный препарат. Основными показаниями к применению Диклофенака являются заболевания мышц и суставов. Направленность действия препарата связана со снижением болевого синдрома и снятием воспаления.
Препарат достаточно эффективный. Он был изобретен еще в 1966 году, выпускается в виде таблеток, свечей, мазей и вакцины для инъекций. Однако у него очень много противопоказаний и побочных эффектов, поэтому нередко возникает ситуация, когда Диклофенак врач не назначает, либо вместо него прописывает пациенту, которому препарат не подошел, что-то другое. Более безопасных аналогов у Диклофенака достаточное количество, причем, в разной ценовой категории, поэтому врачам, которым нужно выбрать что-то другое, есть из чего выбирать. Чтобы в этом убедиться, можно пролистать в интернете инструкции по применению аналогов Диклофенака, и отзывы о нем. Цена препаратов варьируется в разном диапазоне - от самых дешевых до достаточно дорогих препаратов.
Аналоги Диклофенака в уколах, мазях и таблетках
Найти лучшие аналоги Диклофенака не так уж и сложно.
Если нужно найти более безопасный аналог Диклофенака в ампулах для уколов, то препаратами со схожим действием являются:
Нужно помнить, что и все эти вышеперечисленные препараты имеют свои противопоказания. По этой причине их и должен назначать лечащий врач. Если нужно найти аналог геля или мази Диклофенак дешевле, можно обратить внимание на следующие препараты:
Можно обратить свое внимание и на дженерики. Это препараты, состав которых почти такой же, как у оригинала, но они выпускаются под другим названием и стоят, как правило, намного дешевле. Дженерики подходят лишь в том случае, если Диклофенак хотят заменить из-за его высокой стоимости, а не из-за противопоказаний. Если есть противопоказания, которые не позволяют использовать Диклофенак, дженерики тоже не подойдут. Если нужны аналоги ампул и свечей Диклофенака, прекрасно подойдут:
Что лучше: Диклофенак или аналог?
Нельзя точно сказать, что лучше, потому что каждый случай индивидуальный. Тут все зависит от состояния пациента, наличия противопоказаний. Некоторым подходит Диклофенак, другим - аналоги, потому что у них другой набор побочных эффектов. Поэтому решать, какой препарат лучше, может только лечащий врач. В некоторых случаях эффективнее был бы прием Диклофенака, но его все равно не назначают, заменяя аналогом, потому что это безопаснее для пациента. Ведь врачи ставят на чашу весов не только эффективность препарата, но и возможные риски, осложнения, которые могут возникнуть из-за его приема.
Вольтарен или Диклофенак?
И Диклофенак и Вольтарен выпускаются в разных формах: таблетки, уколы, гель, и что лучше, и в чем разница между ними здесь спорный вопрос. Вольтарен является наиболее популярным аналогом. Особой разницы между данными препаратами нет, однако Вольтарен, являющийся препаратом иностранного производства, считается более эффективным, потому что лучше усваивается, продолжительность действия активных веществ дольше, что тоже немаловажно, потому что позволяет снять болевой синдром и облегчить состояние пациента. Вольтарен дороже намного. Назначают его при заболеваниях опорно-двигательного аппарата, мышечных болях. У него тоже есть противопоказания, поэтому решать, что использовать, должен врач.
Мелоксикам или Диклофенак?
Диклофенак, если сравнивать его с Мелоксикамом, лучше помогает при артритных, а также при ревматоидных болях. Также в отличие от Мелоксикама, его можно применять при язве желудка. Но, если сравнивать лечебный эффект данных препаратов, у Диклофенака он ниже намного.
Найз или Диклофенак?
У препарата Найз механизм воздействия более избирательный, поэтому побочных эффектов гораздо меньше. Если говорить об эффективности, Диклофинак намного сильнее, но из-за большого количества побочных действий, его часто заменяют Найзом. Болевой синдром быстрее снимает Диклофенак, но, в случае применения Найза, данный препарат не препятствует восстановлению тканей. И противовоспалительное действие у Диклофенака сильнее. Его могут назначить даже детям, но в малых дозах и под контролем врача, в то время как Найз противопоказан возрастной группе до 12 лет.
Мовалис или Диклофенак?
Что лучше Мовалис или Диклофенак в уколах? Можно ответить первый. Мовалис действует мягче, поэтому его чаще назначают. Он прекрасно подходит для длительного применения, а не только для устранения болевого синдрома. У него тоже есть противопоказания, поэтому лучше, чтобы именно врач назначил его.
Диклоберл или Диклофенак?
Состав данных препаратов почти одинаковый. Диклоберл выпускается в Германии, поэтому дороже. Он также выпускается в форме свечей, и его назначают не только при суставных, но и женских болях. Противопоказания идентичны тем, что и в случае с Диклофенаком. И что лучше, Диклоберл или Диклофинак вопрос относительный. Поэтому, перед тем как использовать данный препарат, лучше проконсультироваться со специалистом.
Диклофенак или Кетонал?
Что лучше из этих препаратов? Если сравнивать, какой из них оказывает лучше противовоспалительное действие, то Диклофенак сильнее. А вот болевой синдром быстрее и лучше снимает Кетонал. Но, Кетонал дороже. Чаще всего приобретают крем и мазь Кетонал, чтобы использовать их для обезболивания суставов и растяжений.
Ортофен или Диклофенак?
Ортофен выпускается в виде таблеток, ампул для инъекций, мазей. Данный препарат в основном используют для снятия болевого синдрома и воспаления. Поэтому для длительного применения он не подходит. Препарат также имеет кучу противопоказаний, особенно тем, у кого проблемы с сердечно-сосудистой системой. Поэтому, в некоторых случаях, его нельзя использовать в качестве аналога Диклофенака. Из-за этого сложно сказать, что Ортофен лучше Диклофенака. Все зависит от ситуации, и назначать тот или иной препарат должен доктор.
Какими симптомами проявляется, и как лечить протрузию диска шейного и поясничного отдела позвоночника?
Определить лордоз шейного и поясничного отдела поможет следующая статья.
Индометацин или Диклофенак?
Данный препарат используется не только для лечения заболеваний опорно-двигательного аппарата и мышц, но и при простуде, например, отитах и т. д. У него тоже полно противопоказаний, поэтому решать, что лучше, Диклофенак или Индометацин самостоятельно не стоит. В случае если нужно лечить опорно-двигательную систему, растянутые, воспаленные мышцы, врачи чаще назначают местное использование Индометацина в виде гелей. Иногда назначают уколы.
Диклофенак и Мильгамма: применение совместно
Мильгамму обычно назначают в виде инъекций. Ее могут использовать для лечения, либо в качестве общего укрепления. Нередко Мильгамму назначают вместе с Диклофенаком тоже в виде инъекций. Обычно Диклофенак колют утром, а Мильгамму вечером. Это повышает эффективность и ускоряет лечение. Поэтому здесь нет смысла выбирать что лучше: Диклофенак или Мильгамма - они просто дополняют друг друга.
Также стоит учесть, что Диклофенак выпускается в разных формах, которые не всегда взаимозаменяемы. И что лучше Диклофенак в таблетках или уколах, свечах, или достаточно будет мази или геля, нужно смотреть по симптомам и виду заболевания, с которым предстоит бороться.
Об одном из аналогов Диклофенака, препарате Кетонал, на видео:
Здравствуйте, я сейчас была не много в шоке от прочитанного, дело в том что я давно принимаю при болях Найз, после операции у меня были постоянные боли, и так как Найз помогает кратковременно, я пила его очень часто, мы с мужем ни как не можем зачать ребенка, я и подумать не могла что этот препарат может негативно влиять на женскую фертильность, а ведь я читала аннотацию и там не было ничего такого написано, а может и пропустила, хотя перед применением какого либо препарата я всегда тщательно изучаю аннотации.
Здравствуйте Маргарита попробуйте мазатся бальзамом Жабий камень противопоказаний нет и боль хорошо снимает (я давно им пользуюсь)
Диклофенак свечи: инструкция по применению
Диклофенак свечи - одна из шести лекарственных форм нестероидного противовоспалительного средства. Ректальные суппозитории активно используются в урологии, гинекологии, ревматологии для снижения выраженности болевого синдрома. Свечи Диклофенак эффективно купируют острые и хронические воспалительные процессы за счет подавления синтеза простагландинов. Препарат включается в терапевтические схемы пациентов, у которых диагностированы нарушения работы опорно-двигательного аппарата для устранения симптоматики, предотвращения развития дальнейших деструктивно-дегенеративных изменений. Лекарственное средство обладает широким перечнем противопоказаний и проявляет различные побочные действия. Перед использованием препарата следует проконсультироваться с врачом о целесообразности и безопасности применения ректальных суппозиториев.
Состав и формы выпуска
Состав свечей Диклофенак может незначительно варьироваться в зависимости от фабрики-производителя. Для формирования суппозиториев, придания им необходимой температуры плавления применяются органические и неорганические соединения:
- полусинтетические триглицериды;
- твердые жиры;
- коллоидная двуокись кремния;
- цетиловый спирт.
Вспомогательные компоненты обеспечивают высокую биодоступность НПВП и равномерное высвобождение активного ингредиента. Твердые жиры и полусинтетические триглицериды обладают антисептическими и регенерирующими свойствами, способствуют заживлению поврежденной слизистой прямой кишки. Производители выпускают препарат для местного применения с различным содержанием активного ингредиента. На прилавках аптек терапевтическая линейка представлена свечами дозировкой 50 мг и 100 мг. Первичной упаковкой нестероидного противовоспалительного препарата являются ячеистые контуры из металлизированной фольги, в каждой из которых находятся по 5 или 10 суппозиториев торпедообразной формы. Цвет свечей зависит от состава жировой основы, используемой при изготовлении. Он может быть белым, желтовато-белым или кремовым. Наличие вкраплений или неравномерность окраски в суппозиториях не допускается. Вторичная упаковка наружного лекарственного средства - картонная пачка с вложенной инструкцией по применению ректальных свечей.
Это интересно! В рецептурно-производственных отделах аптек до сих пор изготавливаются ректальные суппозитории методом выкатывания или выливания. В качестве жировой основы используются масло какао, ланолин, а также добавляется небольшое количество вазелинового масла.
Препарат подлежит хранению в прохладном, защищенном от солнечных лучей месте. Многие вспомогательные ингредиенты обладают свойствами консервантов и стабилизаторов. Поэтому производители допускают хранение суппозиториев при комнатной температуре. Перед введением свечи в прямую кишку можно поместить ее наминут в холодильник для более удобного использования. Цена свечей Диклофенак может разниться только в зависимости от фирмы-производителя, так как препарат выпускается в стандартных упаковках с расфасовкой по 10 суппозиториев. Стоимость НПВП наглядно отражена в этой таблице:
Таким образом, свечи Вольтарен и Диклофенак существенно разняться в цене, которая в большинстве случаев не отражается на качестве.
Фармакологическое действие
Диклофенак - нестероидное противовоспалительное средство, использующееся в терапии заболеваний различных систем жизнедеятельности человека. По химической структуре препарат является натриевой солью фенилуксусной кислоты. Свечи натрия Диклофенака оказывают выраженное противовоспалительное, обезболивающее и жаропонижающее действие.
Фармакодинамика
После проникновения в системный кровоток активный ингредиент суппозиториев начинает подавлять биосинтез основных медиаторов воспаления - простогландинов ингибированием циклооксигеназы. Значительно снижается образование нейровазоактивных полипептидов, которые характеризуются широким спектром биологического действия, вызывают расширение просвета периферических и коронарных сосудов, снижая АД, увеличивая частоту сердечных сокращений. Диклофенак оказывает также стабилизирующее действие на мембраны лизосом, проявляя многоплановую терапевтическую активность:
- купирует отек и отечность в поврежденных суставных, хрящевых и мягких тканях;
- способствует укреплению местного иммунитета;
- препятствует распространению воспалительного процесса;
- восстанавливает кровоснабжение в клетках, подвергшихся дегенеративно-деструктивным изменениям.
Гиперемия в пораженных воспалением тканях снижается за счет нормализации микроциркуляции венозной крови. Диклофенак повышает проницаемость стенок мелких кровеносных сосудов, что становится причиной выхода плазмы в межклеточное пространство. Такая способность нестероидного противовоспалительного средства активно используется в терапии патологий, протекающих на фоне обширных отеков.
Фармакокинетика
В инструкции к ректальным свечам указано, что анальгетическое действие препарата наступает спустяминут после введения суппозитория в прямую кишку. Именно за этот промежуток времени происходит абсорбция активного ингредиента в кровеносное русло и создание максимальной терапевтической концентрации. Диклофенак на 99% связывается альбуминами, которые являются простыми плазменными протеинами. Потоком крови действующее вещество переносится в гепатоциты, где происходят сложные биохимические процессы:
Нестероидное противовоспалительное средство трансформируется в крупные фенольные метаболиты, два из которых проявляют биологическую активность. Время периода полувыведения варьируется в пределах 1-2 часов. Метаболиты и 1% не расщепленного препарата выводятся с мочой. Около 30% продуктов биотрансформации покидают организм человека с каловыми массами в связке с желчными кислотами.
Показания к применению
В инструкции по применению свечей Диклофенак оговаривается, что данная лекарственная форма используется для симптоматического лечения. Врачи назначают препарат взрослым и маленьким пациентам при патологиях, сопровождающихся гипертермией, воспалением и болезненными ощущениями различной локализации. НПВП не оказывает влияния на причину заболевания, поэтому не включается в этиотропные терапевтические схемы. К показаниям к применению свечей Диклофенак относятся следующие патологии:
- анкилозирующий спондилоартрит;
- тромбофлебит, венозная недостаточность;
- доброкачественные и злокачественные новообразования (для купирования острого болевого синдрома и предотвращения распространения метастазов);
- травматический, ювенальный, псориатический, подагрический и инфекционный артрит;
- радикулит;
- тендовагинит;
- остеоартроз;
- бурсит;
- подагра.
Свечи Диклофенак показаны к применению пациентам, которые находятся на этапе реабилитации после химиотерапии, проведении хирургической операции. В этом случае суппозитории не только снижают интенсивность болей, но и предотвращают формирование воспалительных очагов. Препарат назначается травматологами пациентам с растяжением сухожилий и связок для купирования отечности. Нестероидное противовоспалительное средство применяется при вирусных и бактериальных респираторных инфекциях, протекающих на фоне сильного болевого синдрома при безрезультативности анальгетиков или других НПВП (Ибупрофен, Нимесулид).
На заметку! Ректальные суппозитории используются в терапии мигрени. Это единственная лекарственная форма Диклофенака, которую можно применять при данном заболевании.
Местное противовоспалительное средство назначается пациентам при любых видах болей - ушной, зубной, головной, а в гинекологии для устранения симптоматики дисменореи. В отличие от таблеток, драже и внутримышечных инъекционных растворов свечи не провоцируют большое количество побочных эффектов. Препарат применяется в терапии миозитов для купирования воспаления в поперечнополосатой мускулатуре опорно-двигательного аппарата. Отмечена высокая эффективность использования суппозиториев при межреберных невралгиях и грыжах, защемлении нервов.
Важно! НПВП назначается пациентам в составе комплексного лечения для быстрого снятия острой боли при желчной или почечной колике, вызванной нарушением оттока биологических жидкостей.
Использование в гинекологии
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Согласно инструкции свечи в гинекологии применяются при диагностировании у пациентки воспаления в органах малого таза независимо от его выраженности, генеза и локализации. Такой патологический процесс практически всегда сопровождается болями, отечностью и гиперемией тканей. Нестероидное противовоспалительное средство комплексно воздействие на организм пациентки, быстро и эффективно устраняя все клинические проявления. Суппозитории ректальные в гинекологии используются в качестве симптоматического средства для лечения следующих заболеваний:
- сформировавшихся спаек в придатках;
- первичной и вторичной дисменореи (в том числе и для снижения объема отделяемой крови);
- инфекционных патологий, спровоцированных болезнетворными бактериями, вирусами, патогенными дрожжевыми грибками;
- поликистоза органов женской репродуктивной системы;
- андексита.
Назначаются свечи Диклофенак при кисте яичника для снижения интенсивности болей, спровоцированных разрастанием полостей с жидким содержимым. Препарат рекомендован врачами пациенткам после выкидыша или аборта в период реабилитации. В инструкции по применению свечей Диклофенак в гинекологии указано, что препарат запрещен к использованию при болезненных месячных без предварительной диагностики патологии. Такая симптоматика характерна для многих заболеваний, зачастую не связанных с репродуктивной системой. Использовать НПВП после родов можно по назначению врача в случае отсутствия грудного вскармливания.
Отзывы о применении в гинекологии этой лекарственной формы Диклофенака только положительные. При соблюдении врачебных рекомендации касательно дозировок анальгетическое действие наступает уже черезминут после введения суппозитория в прямую кишку.
Применение при геморрое
Суппозитории не относятся к препаратам первого выбора при геморрое. Нестероидное средство используется для купирования острого воспалительного процесса, протекающего в сформировавшихся геморроидальных узлах. После введения свечи Диклофенак в прямую кишку снижается выраженность отечности и болезненных ощущений, в том числе при акте дефекации. При геморрое можно применять препарат при отсутствии следующих патологических состояний:
Свечи ректальные проявляют терапевтическую эффективность только при внутреннем геморрое. При выпадении геморроидальных узлов положительный результат в лечении может быть достигнут только при применении Диклофенака в виде геля, крема или мази.
Это важно! Активный ингредиент лекарственного средства обладает антиагрегантным действием, снижает вязкость крови, препятствует образованию тромбов. Если патология сопровождается постоянными кровотечениями, то использование НПВП будет способствовать их усилению и пролонгированию.
Терапия простатита
Свечи Диклофенак при простатите назначаются урологами при диагностировании патологии, характеризующейся сильными болями внизу живота при мочеиспускании. Как правило, такое состояние возникает после формирования в предстательной железе одного или нескольких воспалительных очагов. Простата расположена в непосредственной близости с прямой кишкой, поэтому анальгетический эффект проявляется черезминут после введения суппозитория в прямую кишку. НПВП оказывает на организм мужчины разноплановое положительное воздействие:
- нормализует мочеиспускание;
- снижает выраженность болевого синдрома;
- купирует воспаление и отечность;
- восстанавливает кровоснабжение предстательной железы, обеспечивает доставку в клетки и ткани питательных и биологически активных веществ, а также молекулярного кислорода;
- способствует регенерации слизистой оболочки.
Об использовании суппозиториев при простатите отзывы встречаются по большей части положительные. Даже однократное введение свечи Диклофенак в прямую кишку повышает функциональную активность гладкомышечной мускулатуры органов малого таза. Урологи включают нестероидное противовоспалительное средство в терапевтические схемы пациентов и для профилактики обсеменения простаты патогенными микроорганизмами в результате застоя мочи.
Предупреждение! В подавляющем большинстве случаев причиной патологии становится проникновение в предстательную железу болезнетворных бактерий - стафилококков, кишечной палочки, энтерококков. Применение свечей Диклофенак без проведения антибиотикотерапии нецелесообразно, может стать причиной инфицирования здоровых органов мочевыделительной системы мужчины.
Инструкция по применению
Способ использования препарата подробно описан в инструкции по применению свечей и, судя по отзывам пациентов, не вызывает особых сложностей. Для усиления терапевтической эффективности НПВП перед введением суппозитория желательно опорожнить кишечник. В некоторых случаях (например, при геморрое) врач может порекомендовать слабительное средство с мягким действием, не абсорбирующееся в организме человека - Нормазе, Гудлак, Дюфалак. Актуально и проведение процедуры очищения кишечника с помощью кружки Эсмарха. Перед тем, как пользоваться свечами Диклофенак, необходимо промыть анальную область под струей чистой воды, не используя гигиенические средства с отдушками и красителями. Затем нужно:
- вытереться насухо, лечь набок и извлечь свечу из ячейки;
- суппозиторий аккуратно ввести в прямую кишку, проталкивая его пальцем как можно дальше.
Предупреждение! Если использование препарата вызывает боль или другие дискомфортные ощущения, то следует прекратить применение лекарственного средства и обратиться к врачу. Доктор заменит суппозитории аналогом или назначит НПВП в таблетках или суспензии.
Пациенты нередко задают врачу вопрос о том, куда вставлять свечи, особенно при лечении патологий женской репродуктивной системы. Несмотря на то, что нестероидное воспалительное средство применяется в гинекологии, вводить его нужно в прямую кишку. Согласно инструкции по применению свечей Диклофенак после их использования необходимо находиться в горизонтальном положенииминут. За это время жировая основа растает под действием температуры человеческого тела, а активный ингредиент абсорбируется в слизистую оболочку прямой кишки. Для усиления терапевтического действия желательно совершать лечебную процедуру перед сном.
В инструкции к свечам Диклофенак специально оговаривается, что суточная доза НПВП составляетмг. Если доктор назначил пациенту суппозитории, содержащие 100 мг активного ингредиента, то для лечения достаточно вводить в прямую кишку одну свечу. Когда врачом рекомендована суточная доза 150 мг, то следует купить препарат с концентрацией действующего вещества 50 мг и использовать суппозитории 3 раза в день. Продолжительность терапевтического курса не должна превышать 7 дней.
Противопоказания и побочные эффекты
После введения суппозитория в прямую кишку активный ингредиент проникает в системный кровоток, но не оказывает выраженного негативного воздействия на слизистые оболочки желудочно-кишечного тракта. Поэтому медики назначают пациентам Диклофенак при гастритах на стадии ремиссии. Но есть патологии, при которых применять суппозитории нельзя:
- бронхиальная астма;
- нарушение процессов кроветворения;
- плохая свертываемость крови, в том числе гемофилия;
- язва желудка и двенадцатиперстной кишки в стадии обострения;
- эрозивный гастрит.
При грудном вскармливании использовать препарат категорически запрещено из-за его способности преодолевать биологические барьеры. Это же правило актуально при беременности, острой почечной и печеночной недостаточности, детском возрасте до 16 лет. Несоблюдение врачебных рекомендаций или индивидуальная непереносимость спровоцирует развитие побочных эффектов: тошноты, приступов рвоты, хронических запоров или диареи, местной аллергической реакции, головокружения. Иногда в отзывах о свечах Диклофенак пациенты жалуются на шум в ушах, нарушения мочеиспускания, быструю утомляемость.
Для лечения и профилактики БОЛЕЗНЕЙ СУСТАВОВ и ПОЗВОНОЧНИКА наши читатели используют метод быстрого и безоперационного лечения, рекомендованный ведущими ревматологами России, решившими выступить против фармацевтического беспредела и представивших лекарство, которое ДЕЙСТВИТЕЛЬНО ЛЕЧИТ! Мы ознакомились с данной методикой и решили предложить её вашему вниманию. Читать подробнее.
Сравнение аналогов
Нередко покупатели интересуются у провизоров и фармацевтов, в чем разница между свечами Вольтарен и Диклофенак. Эти препараты являются структурными аналогами, так как содержат один и тот же активный ингредиент. Ректальные суппозитории могут немного отличаться только составом жировой основы, использованной для формирования свечи. Это никоим образом не сказывается на терапевтической активности нестероидных противовоспалительных средств. Есть у Диклофенака и аналоги со сходной лечебной активностью:
Покупатели часто сравнивают, что лучше свечи Индометацин или Диклофенак. Эти лекарственные средства выделяются из группы НПВП своей бюджетной стоимостью. Результаты исследований показали, что суппозитории Диклофенак оказывает более выраженное анальгетическое действие, чем свечи Индометацин, и способны избавить человека от боли за более короткий промежуток времени.
Предупреждение! Нельзя применять нестероидное противовоспалительное средство без проведения обследования. Временное устранение болей становится причиной быстрого прогрессирования заболевания. Использование ректальных суппозиториев без назначения врача также существенно затрудняет диагностику.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Хотите получить такое же лечение, спросите нас как?
Индометацин и Диклофенак обладают противовоспалительными и обезболивающими свойствами. Механизм действия лекарственных препаратов связан с ингибированием группы липидных физиологически активных веществ, которые участвуют в воспалительных процессах.
Является мощным противовоспалительным лекарственным средством, обычно используется при хроническом воспалительном заболевании суставов. Обладает жаропонижающим и противоревматическим действием. Применяют при:
- Средней и тяжелой степени ревматизма.
- Артрите.
- Полиартрите.
- Артрозе.
- Бурсите.
- Воспалении и дистрофии ткани сухожилия.
- Средней и тяжелой степени спондилита.
- Подагре.
- Невралгии.
- При воспалении седалищного нерва.

Форма выпуска:
- Таблетки (драже) (1 таблетка 25 мг, 30 штук в упаковке).
- Свечи (1 штука 50, 100 мг).
- Капсулы (1 капсула 25, 50, 75 мг).
- Гель (40, 50 г).
- Мазь (40, 50 г).
- Ампулы (1 ампула 1 мл — 0,03 г).
Лекарственное средство при частом употреблении плохо влияет на печень.
Используется для обезболивания легкой и умеренной боли, помогает облегчить в суставах:
- Воспаление.
- Отек.
- Жесткость.
- Боль.

Используется для лечения дегенеративного заболевания суставов позвоночника, и при других болезненных состояниях, таких как менструальные судороги. Не излечивает суставы, а только обезболивает и помогает больному, пока он принимает лекарство. Средство доступно в следующих лекарственных формах:
- Капсулы (1 капсула 25 мг).
- Порошки (для внутреннего применения 50 мг).
- Ампулы (1 ампула 75 мг).
- Таблетки (1 таблетка содержит 25 или 50 мг по 10, 20, 30, 50 или 100 шт. в упаковке).
- Свечи (100 мг по 5 шт., 50 мг по 6 шт. в упаковке).
- Гель (40 г упаковка).
- Капли глазные (0,1 % — 5 мл).
Что общего между ними?
Оба средства используются для обезболивания, снятия воспаления и отека суставов. Оба лекарственные средства нельзя использовать длительно, поскольку они имеет некоторые серьезные побочные эффекты. Чтобы исключить риск сердечного приступа лекарства нужно принимать исключительно в случае боли.
Сравнение и чем они отличаются
Оба лекарства одинаково хорошо лечат артрит. Индометацин лечит проблемы воспаления, такие как ревматоидный артрит, дегенеративные изменения костей и острые приступы подагры. Используют как жаропонижающее средство. Индометацин может вызвать серьезные проблемы с сердцем и желудком. Риск увеличивается, если лекарственное средство принимается длительное время.
Проблемы могут произойти в любое время, поэтому нельзя принимать лекарства дольше, чем рекомендует врач. Лекарственный препарат повышает риск кровотечения, особенно при использовании других препаратов для разжижения крови. Это лекарство не лучший выбор, для тех, у кого проблемы с почками, печенью или желудком. Если принимать лекарство постоянно, то нужно чаще сдавать лабораторные анализы крови и мочи, чтобы убедиться, что печень и почки не пострадали.
Диклофенак лучше снимает боль при подагре, ревматизме, артрите, радикулите. Диклофенак, также повышает риск сердечных и сосудистых заболеваний, таких как сердечный приступ или инсульт, что может привести к госпитализации или смерти. Может вызывать побочные эффекты желудочно-кишечного тракта, такие как кровотечение и язвы. Также возможны анафилактические реакции. Редко вызывает серьезные побочные эффекты, которые могут привести к госпитализации и смерти. Побочные эффекты включают:
- Диарею.
- Запор.
- Вздутие живота.
- Мигрень.
- Головокружение.
- Звон в ушах.
Серьезные побочные эффекты:
- Увеличение веса.
- Недостаток энергии.
- Тошнота, потеря аппетита, колики в желудке (особенно верхняя правая часть).
- Зуд, сыпь, пожелтение кожи или глаз, бледная кожа.
- Симптомы гриппа, лихорадка, крапивница.
- Отек лица, языка, губ, горла, конечностей, затрудненное дыхание.
- Затруднение глотание, охриплость.
При таких серьезных побочных эффектах необходимо обратиться к врачу. Указанные побочные эффекты не являются исключительными. Если у больного есть ломота в спине или какие-либо необычные случаи при приеме лекарства, также нужно обратиться к врачу.
Лекарственная несовместимость может возникнуть при совместном употреблении препаратов: Аспирин, Фуросемид, Литий. Использование препаратов не рекомендуется во время беременности или во время кормления грудью.

Что из них, когда и для кого лучше
Индометацин лучше использовать при лечении:
- Различных форм хронического артрита.
- Дегенеративных изменений подвижных соединений скелета.
- Ревматизма.
- Полиартрита.
- Боли в плече.
- Маточной боли.
Внутривенный препарат Индометацин, применяют при болезнях аортального клапана у недоношенных детей. Доступен по рецепту 25, 50 и 75 мг, в виде суппозиториев и суспензий для приема вовнутрь. Эффективный вариант для облегчения боли и отека суставов разной степени тяжести. Диклофенак назначают для облегчения симптомов:
- Дегенеративного изменения опорно-двигательного аппарата.
- Ревматизма.
- Острого или хронического воспаления суставов.
- Воспаления и дистрофии ткани сухожилия.
Рекомендуемая доза при дегенеративном заболевании суставов, составляет от 100 до 150 мг в день (50 мг два или три раза в день или 75 мг два раза в день). Рекомендуемая доза при остром или хроническом воспалении суставов составляет от 150 до 200 мг , принимается по 50 мг три или четыре раза в день или по 75 мг два раза в день. При воспалении и дистрофии ткани сухожилия рекомендуется от 100 до 125 мг в день (принимается по 25 мг четыре раза в день с дополнительной дозой 25 мг перед сном, при необходимости).
Диклофенак и Индометацин обладают противовоспалительными и обезболивающими свойствами. При беременности и кормлении грудью применение этих препаратов противопоказано. Обычно рекомендуют принимать таблетки с пищей для снижения риска желудочно-кишечных проблем.
Если таблетки защищены специальным покрытием, которое защищает желудок, то принимать препараты с пищей необязательно. Рекомендуется принимать самую низкую эффективную дозу препарата и непродолжительное время. Держать лекарства нужно в недоступном для детей месте, и не использовать без назначения врача. Всегда необходимо консультироваться с врачом или фармацевтом, чтобы эффективней применить лекарство в конкретном случае.
«Индометацин» – это медицинский препарат, произведенный на основе индолуксусной кислоты и обладающий противовоспалительным, жаропонижающим и анальгезирующим действием. Подавляет агрегацию тромбоцитов.
Препарат рекомендуется принимать при сильной суставной боли. Лекарство начинает активно действовать через 6-8 дней после начала приема. При этом препарат выводится с мочой более чем на 60% и более чем на 30% — с калом.
Основные показания к применению индометацина:
- артрит;
- артроз;
- остеоартрит;
- подагра;
- невралгия;
- воспаление суставов;
- ревматизм;
- воспаление дыхательных путей;
- простатит;
- цистит.
Индометацин свечи при простатите
«Индометацин» выпускается в форме таблеток и в форме ректальных вещей, однако для лечения простатите врачи рекомендуют именно второй вариант – так действующее вещество быстрее достигает очага воспаления. Свечи имеют белый цвет и форму торпеды, легко вводятся и начинают действовать, спустя 20-30 минут. Могут иметь специфический запах.

Свечи фасуются в упаковки по 5 штук. Одна упаковка лекарства содержит несколько пластин и 10-50 свечей соответственно.
«Индометацин» — это препарат группы нестероидных противовоспалительных средств, часто назначаемый урологами для лечения простатита. Препарат имеет противомикробное и обезболивающее действие.
Кроме того, лекарство затрудняет синтез простагландинов, из-за которых часто повышается температура тела.
Так как «Индометацин» уменьшает размеры предстательной железы его часто назначают при хроническом простатите – это помогает предотвратить рецидив заболевания, во время купировав возможные очаги обострения болезни.
При остром простатите свечи используют только как одну из составляющих комплексного медикаментозного лечения. Если использовать «Индометацин» как единственное средство борьбы с простатитом, лечение не даст ожидаемого результата. Кроме того, «Индометацин» — не самый безопасный препарат, поэтому его можно принимать строго под наблюдением специалиста.
Опасен препарат тем, что даже небольшое превышение рекомендованной дозировки практически мгновенно вызывает целый ряд побочных эффектов.

«Индометацин» достаточно популярное средство при лечении воспаления предстательной железы, преимущественно в хронической форме. Препарат оказывает заживляющее действие и снимает болевые синдромы.
Применять «Индометацин» при простатите рекомендуется не чаще двух раз в день (утром и перед сном). На протяжении всего курса приема препарата необходимо регулярно проходить обследования у уролога, и в случае возникновения сильных побочных эффектов, незамедлительно менять лечение.
«Индометацин» при простатите назначается только как вспомогательное средство и не должен составлять основу лечения.
Дозировка и применение
Свечи выпускаются в дозировке по 50 мг и по 100 мг.
Кратность применения назначается врачом индивидуально, в зависимости от причин воспаления, клинической картины заболевания и общего состояния здоровья пациента.
| Аппарат Ранет от простатита: отзывы и противопоказания |
| Эффективность применения аппарата Витафон при простатите |
Взрослым, как правило, рекомендуется применять «Индометацин» ректально не более 2-х раз в сутки. Общий курс лечения при этом длится 4 недели. В отдельных случаях возможно более длительное применение, при этом кратность применения сокращается.
Важно помнить, что на весь период лечения пациенту нужно отказаться от употребления алкогольных напитков, а также существенно скорректировать свой рацион питания, исключив из него жирную, соленую, острую и маринованную пищу, сладкие блюда и консервированные продукты. Вместо этого рекомендуется употреблять больше свежих фруктов и овощей, а также молочных продуктов. Большую пользу в борьбе с инфекцией принесут домашние морсы и компоты, а также травяные чаи.

Побочные действия
Возможными побочными действиями препарата могут быть:
- рвота;
- тошнота;
- боль в области брюшной полости;
- нарушение желудочно-кишечного тракта;
- кровотечения;
- повышенное газообразование;
- головокружения;
- мигрень;
- апатические состояния;
- повышенная утомляемость;
- бессонница;
- повышение артериального давления;
- тахикардия;
- аритмия;
- кожные воспаления;
- аллергические реакции;
- потеря слуха.
Противопоказания к применению
Препарат противопоказан людям, страдающим болезнями печение и почек, сердечно-сосудистой недостаточностью, кожной эрозией, артериальной гипертензией, а также беременным женщинам (в третьем семестре), и маленьким детям (до 14 лет). «Индометацин» также не рекомендуется применять в период грудного вскармливания.
Все пациенты в период приема «Индометацина» обязательно должны регулярно сдавать анализы для контроля состояния печени и почек.
Взаимодействие с другими препаратами
«Индометацин» не совместим с ацетилсалициловой кислотой и дифлунизалом.
Лекарственное средство может усиливать действие непрямых антикоагулянтов и ослаблять действие салуретиков, бета-адреноблокаторов.

Отзывы
Препарат уже собрал большое количество отзывов, которые очень неоднозначны. Многие мужчины пишут о том, что «Индометацин» неоднократно помогал им решить проблемы, связанные с воспалением предстательной железы, и снять основные синдромы.
Однако часть пациентов пишут о том, что благодаря применению данных свечей у них появились новые проблемы со здоровьем, в частности, сыпь, повреждения в области анального отверстия, кожный зуд и т.д.
Часто отмечают, что «Индометацин» можно принимать только в минимальных дозах – это позволяет снять основные симптомы воспаления предстательной железы, в частности, сильную боль при мочеиспускании, при этом не провоцирует развитие побочных эффектов.
Средняя стоимость – 100 руб.
Помните, что препарат имеет достаточно большое количество противопоказаний и побочных эффектов, поэтому его нужно принимать только при наличии соответствующей медицинской рекомендации.
Более того, если в период лечения вы начинаете отмечать у себя ухудшение работы каких-либо органов или самочувствия в целом, незамедлительно сообщите об этом вашему лечащему врачу.
«Индометацин» подходит далеко не всем пациентам, поэтому врач сможет скорректировать курс вашего лечения.
Индометацин при простатите: правила приема, результат, побочные эффекты
Индометацин при простатите назначают очень часто. Первые признаки этого заболевания могут появляться уже после 30 лет. Для лечения воспаления предстательной железы используют «Индометацин». Этот препарат может снять болевые ощущения и вылечить воспаление.
Назначение лекарственных препаратов происходит после полного обследования. В случае с простатитом обязательно делают анализ секрета простаты. По результатам врач выбирает методы лечения, для каждого пациента индивидуально.
Действие препарата при простатите

Индометацин способен приостановить распространение клеток, которые провоцируют развитие воспалительного процесса. Поэтому препарат действует эффективно и довольно быстро. Обострение простатита проходит, и пациент быстро избавляется от боли. Его свойства напоминают ихтиоловые свечи.
Но при назначении «Индометацина» есть определенные ограничения. Его нельзя применять при язве, гастрите, астме и болезнях печени. У гипертоников может повышаться артериальное давление. Прием препарата может быть запрещен из-за хронических заболеваний у пациента. Возможны ограничения при использовании свечей, если у пациента диагностирован колит, геморрой или повреждения прямой кишки.
Простатит проявляется с определенной симптоматикой:
- Повышение температуры тела.
- Боли при посещении туалета.
- Общая слабость и озноб.
- Болевые ощущения в области паха.
В этот момент может произойти увеличение простаты, а это влияет на работу мочеполовой - системы и может привести к задержке мочи в организме. Как следствие возникает почечная недостаточность.

Препарат «Индометацин» может снять практически все симптомы. Для этого применяют таблетированную форму. Его назначают для приема несколько раз в день. Решение о дозировке принимает врач, в зависимости от состояния пациента. Дополнительно могут назначаться ихтиоловые или индометациновые свечи.
При своевременном диагностировании появляется возможность эффективного лечения, и острый простатит не перейдет в хронический. Болезнь может протекать с периодическими обострениями и длительными периодами ремиссии. У пациента будет наблюдаться снижение потенции и ослабление эрекции. Если простатит стал хроническимболи будут проявляться при посещении туалета, семяизвержении, у мужчины снизится половое влечение.
Индометоциновые свечи смогут эффективно лечить обострение простатита. Лекарство будет поступать в организм через прямую кишку и очень быстро попадать вместо течения воспаления. Это позволит быстро снимать боль, уменьшать отечность. Обычно используют по одной свечке на ночь.
Если у пациента наблюдаются сильные боли и частые обострения, использование индометациновых свечей и таблеток поможет купировать приступы. Этот препарат может использоваться совместно с назначенным антибиотиком.
Нельзя употреблять «Индометацин» в любой лекарственной форме без назначения врача.
1.
- Да
2.
- Да
3.
- Да
4.
- Да
5.
- Да
6.
- Да
7.
- Такого не было
- Редко
- Иногда
- Часто
- Обычно
- Сбился со счета
8.
9.
- Не было
- Редко
- Иногда
- Часто
- Всегда
10.
- Ни разу
- Редко
- Иногда
- Часто
- Всегда
11.
- Не влияют
- Почти не мешают
- В некоторой степени влияют
12.
- Совсем не думал
- Почти не думал
- Иногда
- Часто
13.
- Не обращал бы внимания
- Нормально бы жил
- Удовлетворительно
- Смешанные чувства
- Очень плохо
- Ужасно
Формы препарата и правила применения

Для лечения простатита обычно используют таблетки или «Индометацин» в форме ректальных свечей. Он является эффективным средством для остановки воспалительного процесса. Существует ошибочное мнение, что этот препарат относится к группе антибиотиков. «Индометацин» не имеет антибактериальных свойств.
Многие фармацевтические компании выпускают этот препарат, в его основе лежит активное вещество – индометацин. В аптеке могут предложить этот препарат в виде свечей, таблеток, мази, геля. Каждая лекарственная форма препарата имеет различную концентрацию и используется для лечения различных заболеваний.
Действие «Индометацин» при использовании:
- Болеутоляющий эффект.
- Снимает воспаление и снижает температуру тела.
- Подавляет активную деятельность тромбоцитов.
Все эти качества позволяют использовать «Индометацин» не только при лечении простатита.
Эффективным лечение будет при диагностировании:

- Артрита и остеоартрита, ревматизма.
- При болях в позвоночнике, невралгии.
- При лечении последствий травмы.
- При болезнях соединительной ткани.
- При лечении геморроя, воспалительных процессов в ушах, горле, носе.
- В послеоперационный период.
Если необходимо наружное применение, врач может порекомендовать мазь, а для приема внутрь назначают свечи, таблетки или инъекции.
Специалист выбирает дозировку: в целях усиления лечебного эффекта могут совмещаться свечи или мазь, таблетки или гель. Заметный эффект после применения будет наблюдаться через несколько дней использования.
Побочные эффекты
При использовании «Индометацина» могут возникать побочные эффекты.
Это не зависит от формы применяемого препарата:
- Изжога, подташнивание, рвота.
- Вздутие, потеря аппетита и нарушение работы кишечника.
- Боли в области живота и неприятный привкус во рту.
- Головные боли и повышенная раздражительность.
- Головокружения и повышенная сонливость.
- Быстрая утомляемость.
- Повышение артериального давления.
- Тахиаритмия или сердечная недостаточность.
- Появление крови или белка в моче.
- Нарушение работы почек.
- Может ухудшиться слух, снизиться зрение и ухудшиться вкусовые ощущения.
- Аллергия в виде небольших высыпаний на коже.
- Анафилактический шок.

Чтобы избежать любых осложнений, обязательно нужно использовать этот препарат по назначению врача и, при появлении любых симптомов побочных явлений, сообщать ему об этом.
Противопоказания при использовании «Индометоцина» необходимо учитывать при лечении любого заболевания. Они являются такими же, как и при лечении простатита. Чаще всего побочные явления при лечении воспаления предстательной железы возникают при использовании неправильной дозировки. Еще при наличии у пациента сложных заболеваний и ослаблении иммунитета, общего состояния здоровья.
«Индометацин» - это нестероидный воспалительный препарат. Использовать ректальные свечи возможно только при острой необходимости, если у пациента проявлялись любые побочные эффекты.
При длительном лечении будет необходимо сделать анализ крови и следить за ее составом. В момент приема препарата нельзя употреблять алкоголь. Не рекомендуется водить машину и выполнять особо точную работу, которая требует повышенной концентрации внимания.
В аптеке могут предлагать аналогичные препараты, но лучше получить консультацию врача по их использованию.
Реакция организма на применение

Но встречаются и отрицательные отзывы после применения. Это может касаться возникновения неприятных ощущений в области анального отверстия и даже возникновения трещин. В этой ситуации пациент обязательно должен прекратить использование свечей. Побочные эффекты могут возникать из-за того, что перед началом лечения не было проведено обследование и назначения делал не уролог. При наличии трещин в прямой кишке можно заменить использование свечей на таблетки.
Такие ситуации еще раз подтверждают, что даже самое эффективное лекарственное средство должно использоваться по назначению врача и под его контролем.
Ихтиоловые свечи часто используют при обострении хронического простатита. Но, в период ремиссии, их применение является неэффективным, а индометоциновые свечи могут назначаться для профилактики. Но использовать их нужно только по рекомендации врача по составленному графику.
Если у пациента диагностирован хронический простатит необходимо проходить профилактические курсы лечения. Для этого применяют народные методы, медикаментозную терапию. Лечение должно проходить под наблюдением уролога.
1.
- Да
2.
- Да
3.
- Да
4.
- Да
5.
- Да
6.
- Да
7.
- Такого не было
- Редко
- Иногда
- Часто
- Обычно
- Сбился со счета
8.
9.
- Не было
- Редко
- Иногда
- Часто
- Всегда
10.
- Ни разу
- Редко
- Иногда
- Часто
- Всегда
11.
- Не влияют
- Почти не мешают
- В некоторой степени влияют
- Значительно нарушают привычный образ жизни
12.
- Совсем не думал
- Почти не думал
- Иногда
- Часто
13.
- Не обращал бы внимания
- Нормально бы жил
- Удовлетворительно
- Смешанные чувства
- Неудовлетворительно бы себя чувствовал
- Очень плохо
- Ужасно
Рис. 1. Метаболизм арахидоновой кислоты
ПГ имеют разностороннюю биологическую активность:
а) являются медиаторами воспалительной реакции: вызывают локальное расширение сосудов, отек, экссудацию, миграцию лейкоцитов и другие эффекты (в основном ПГ-Е 2 и ПГ-I 2);
6) сенсибилизируют рецепторы к медиаторам боли (гистамину, брадикинину) и механическим воздействиям, понижая порог болевой чувствительности;
в) повышают чувствительность гипоталамических центров терморегуляции к действию эндогенных пирогенов (интерлейкина-1 и других), образующихся в организме под влиянием микробов, вирусов, токсинов (главным образом ПГ-Е 2).
В последние годы было установлено, что существуют, как минимум, два изофермента циклооксигеназы, которые ингибируются НПВС. Первый изофермент ЦОГ-1 (СОХ-1 англ.) контролирует выработку простагландинов, регулирующий целостность слизистой оболочки желудочно-кишечного тракта, функцию тромбоцитов и почечный кровоток, а второй изофермент ЦОГ-2 участвует в синтезе простагландинов при воспалении. Причем, ЦОГ-2 в нормальных условиях отсутствует, а образуется под действием некоторых тканевых факторов, инициирующих воспалительную реакцию (цитокины и другие). В связи с этим предполагается, что противовоспалительное действие НПВС обусловлено ингибированием ЦОГ-2, а их нежелательные реакции ингибированием ЦОГ, классификация НПВС по селективности в отношении различных форм циклооксигеназы представлена в . Соотношение активности НПВС в плане блокирования ЦОГ-1/ЦОГ-2 позволяет судить об их потенциальной токсичности. Чем меньше эта величина, тем более селективен препарат в отношении ЦОГ-2 и, тем самым, менее токсичен. Например, для мелоксикама она составляет 0,33, диклофенака 2,2, теноксикама 15, пироксикама 33, индометацина 107.
Таблица 2.
Классификация НПВС по селективности в отношении различных форм циклооксигеназы
(Drugs Therapy Perspectives
, 2000, с дополнениями)
Другие механизмы действия НПВС
Противовоспалительное действие может быть связано с торможением перекисного окисления липидов, стабилизацией мембран лизосом (оба этих механизма предупреждают повреждение клеточных структур), уменьшением образования АТФ (снижается энергообеспечение воспалительной реакции), торможением агрегации нейтрофилов (нарушается высвобождение из них медиаторов воспаления), торможением продукции ревматоидного фактора у больных ревматоидным артритом. Анальгезирующий эффект в определенной степени связан с нарушением проведения болевых импульсов в спинном мозге ().
Основные эффекты
Противовоспалительный эффект
НПВС подавляют преимущественно фазу экссудации. Наиболее мощные препараты , , действуют также на фазу пролиферации (уменьшая синтез коллагена и связанное с этим склерозирование тканей), но слабее, чем на экссудативную фазу. На фазу альтерации НПВС практически не влияют. По противовоспалительной активности все НПВС уступают глюкокортикоидам , которые, ингибируя фермент фосфолипазу А 2 , тормозят метаболизм фосфолипидов и нарушают образование как простагландинов, так и лейкотриенов, также являющихся важнейшими медиаторами воспаления ().
Анальгезирующий эффект
В большей степени проявляется при болях слабой и средней интенсивности, которые локализуются в мышцах, суставах, сухожилиях, нервных стволах, а также при головной или зубной боли. При сильных висцеральных болях большинство НПВС менее эффективны и уступают по силе анальгезирующего действия препаратам группы морфина (наркотическим анальгетикам). В то же время, в ряде контролируемых исследований показана достаточно высокая анальгетическая активность , , , при коликах и послеоперационных болях. Эффективность НПВС при почечной колике, возникающей у больных мочекаменной болезнью, во многом связана с торможением продукции ПГ-E 2 в почках, снижением почечного кровотока и образования мочи. Это ведет к уменьшению давления в почечных лоханках и мочеточниках выше места обструкции и обеспечивает длительный анельгезирующий эффект. Преимуществом НПВС перед наркотическими анальгетиками является то, что они не угнетают дыхательный центр, не вызывают эйфорию и лекарственную зависимость , а при коликах имеет значение еще и то, что они не обладают спазмогенным действием .
Жаропонижающий эффект
НПВС действуют только при лихорадке. На нормальную температуру тела не влияют, чем отличаются от "гипотермических" средств (хлорпромазин и другие).
Антиагрегационный эффект
В результате ингибирования ЦОГ-1 в тромбоцитах подавляется синтез эндогенного проагреганта тромбоксана. Наиболее сильной и длительной антиагрегационной активностью обладает , который необратимо подавляет способность тромбоцита к агрегации на всю продолжительность его жизни (7 дней). Антиагрегационный эффект других НПВС слабее и является обратимым. Селективные ингибиторы ЦОГ-2 не влияют на агрегацию тромбоцитов.
Иммуносупрессивный эффект
Выражен умеренно, проявляется при длительном применении и имеет "вторичный" характер: снижая проницаемость капилляров, НПВС затрудняют контакт иммунокомпетентных клеток с антигеном и контакт антител с субстратом.
ФАРМАКОКИНЕТИКА
Все НПВС хорошо всасываются в желудочно-кишечном тракте. Практически полностью связываются с альбуминами плазмы, вытесняя при этом некоторые другие лекарственные средства (см. главу ), а у новорожденных билирубин, что может привести к развитию билирубиновой энцефалопатии. Наиболее опасны в этом отношении салицилаты и . Большинство НПВС хорошо проникают в синовиальную жидкость суставов. Метаболизируются НПВС в печени, выделяются через почки.
ПОКАЗАНИЯ К ПРИМЕНЕНИЮ
1. Ревматические заболевания
Ревматизм (ревматическая лихорадка), ревматоидный артрит, подагрический и псориатический артриты, анкилозирующий спондилит (болезнь Бехтерева), синдром Рейтера.
Следует учитывать, что при ревматоидном артрите НПВС оказывают только симптоматический эффект , не влияя на течение заболевания. Они не способны приостановить прогрессирование процесса, вызвать ремиссию и предупредить развитие деформации суставов. В то же время, облегчение, которое НПВС приносят больным ревматоидным артритом, настолько существенно, что ни один из них не может обойтись без этих препаратов. При больших коллагенозах (системная красная волчанка, склеродермия и другие) НПВС часто малоэффективны.
2. Неревматические заболевания опорно-двигательного аппарата
Остеоартроз, миозит, тендовагинит, травма (бытовая, спортивная). Нередко при этих состояниях эффективно применение местных лекарственных форм НПВС (мази, кремы, гели).
3. Неврологические заболевания. Невралгия, радикулит, ишиас, люмбаго.
4. Почечная, печеночная колика.
5. Болевой синдром различной этиологии, в том числе, головная и зубная боль, послеоперационные боли.
6. Лихорадка (как правило, при температуре тела выше 38,5°С).
7. Профилактика артериальных тромбозов.
8. Дисменорея.
НПВС применяют при первичной дисменорее для купирования болевого синдрома, связанного с повышением тонуса матки вследствие гиперпродукции ПГ-F 2a . Помимо анальгезирующего действия НПВС уменьшают объем кровопотери.
Хороший клинический эффект отмечен при применении , и особенно его натриевой соли, , , . НПВС назначают при первом появлении болей 3-дневным курсом или накануне месячных. Нежелательные реакции, учитывая кратковременный прием, отмечаются редко.
ПРОТИВОПОКАЗАНИЯ
НПВС противопоказаны при эрозивно-язвенных поражениях желудочно-кишечного тракта, особенно в стадии обострения, выраженных нарушениях функции печени и почек, цитопениях, индивидуальной непереносимости, беременности. При необходимости, наиболее безопасными (но не перед родами!) являются небольшие дозы ().
В настоящее время выделен специфический синдром НПВС-гастродуоденопатия (). Он лишь отчасти связан с локальным повреждающим влиянием НПВС (большинство из них органические кислоты) на слизистую и в основном обусловлен ингибированием изофермента ЦОГ-1 в результате системного действия препаратов. Поэтому гастротоксичность может иметь место при любом пути введения НПВС.
Поражение слизистой желудка протекает в 3 стадии:
1) торможение синтеза простагландинов в слизистой;
2) уменьшение опосредованной простагландинами выработки защитной слизи и бикарбонатов;
3) появление эрозий и язв, которые могут осложняться кровотечением или перфорацией.
Повреждение чаще локализуется в желудке, преимущественно в антральном или препилорическом отделе. Клинические симптомы при НПВС-гастродуоденопатии почти у 60% больных, особенно пожилых, отсутствуют, поэтому диагноз во многих случаях устанавливают при фиброгастродуоденоскопии. В то же время, у многих пациентов, предъявляющих диспепсические жалобы, повреждения слизистой не выявляется. Отсутствие клинической симптоматики при НПВС-гастродуоденопатии связывают с анальгезирующим действием препаратов. Поэтому больные, в особенности пожилого возраста, у которых при длительном приеме НПВС не отмечается нежелательных явлений со стороны желудочно-кишечного тракта, рассматриваются как группа повышенного риска развития серьезных осложнений НПВС-гастродуоденопатии (кровотечение, тяжелая анемия) и требуют особо тщательного контроля, включающего эндоскопическое исследование (1).
Факторы риска гастротоксичности: женщины, возраст старше 60 лет, курение, злоупотребление алкоголем, семейный язвенный анамнез, сопутствующие тяжелые сердечно-сосудистые заболевания, сопутствующий прием глюкокортикоидов, иммуносупрессантов, антикоагулянтов, длительная терапия НПВС, большие дозы или одновременный прием двух или более НПВС. Наибольшую гастротоксичность имеют , и ().
Методы улучшения переносимости НПВС.
I. Одновременное назначение препаратов , защищающих слизистую оболочку желудочно-кишечного тракта.
По данным контролируемых клинических исследований, высокой эффективностью обладает синтетический аналог ПГ-Е 2 мизопростол, прием которого позволяет предупредить развитие язв как в желудке, так и в двенадцатиперстной кишке (). Выпускаются комбинированные препараты, в состав которых входят НПВС и мизопростол (см. ниже).
Таблица 3. Защитный эффект различных препаратов в отношении НПВС-индуцированных язв желудочно-кишечного тракта (По Champion G.D. и соавт., 1997 () с дополнениями)
+
профилактический эффект
0
отсутствие профилактического эффекта
эффект не уточнен
*
по последним данным, фамотидин эффективен в высокой дозе
Ингибитор протонного насоса омепразол имеет примерно такую же эффективность, как и мизопростол, но лучше переносится, быстрее устраняет рефлюксы, болевой синдром и нарушения пищеварения.
Н 2 -блокаторы способны предотвратить образование дуоденальных язв, но, как правило, неэффективны в отношении язв желудка. Однако есть данные, что высокие дозы фамотидина (40 мг два раза в день) снижают частоту развития и желудочных и дуоденальных язв.

Рис. 2.
Алгоритм профилактики и лечения НПВС-гастродуоденопатии.
По Loeb D.S.
и соавт., 1992 () с дополнениями.
Цитопротекторный препарат сукральфат не уменьшает риск развития язв желудка, его эффект в отношении язв двенадцатиперстной кишки до конца не определен.
II. Изменение тактики применения НПВС , которое предполагает (а) снижение дозы; (б) переход на парентеральное, ректальное или местное введение; (в) прием кишечно-растворимых лекарственных форм; (г) использование пролекарств (например, сулиндака). Однако, в силу того, что НПВС-гастродуоденопатия является не столько местной, сколько системной реакцией, эти подходы не решают проблему.
III. Применение селективных НПВС.
Как отмечалось выше, существует два изофермента циклооксигеназы, которые блокируются НПВС: ЦОГ-2, ответственный за продукцию простагландинов при воспалении, и ЦОГ-1, который контролирует выработку простагландинов, поддерживающих целостность слизистой желудочно-кишечного тракта, почечный кровоток и функцию тромбоцитов. Следовательно, селективные ингибиторы ЦОГ-2 должны вызывать меньше нежелательных реакций. Первыми такими препаратами являются и . Контролируемые исследования, проведенные у больных ревматоидным артритом и остеоартрозом, показали, что они переносятся лучше, чем , , и , не уступая им по эффективности ().
Развитие язвы желудка у больного требует отмены НПВС и применения противоязвенных препаратов. Продолжение приема НПВС, например, при ревматоидном артрите, возможно только на фоне параллельного назначения мизопростола и регулярном эндоскопическом контроле.
II . НПВС могут оказывать прямое воздействие на паренхиму почек, вызывая интерстициальный нефрит (так называемая "анальгетическая нефропатия"). Наиболее опасным в этом отношении является фенацетин. Возможно серьезное поражение почек вплоть до развития тяжелой почечной недостаточности. Описано развитие острой почечной недостаточности при использовании НПВС как следствие острого аллергического интерстициалъного нефрита.
Факторы риска нефротоксичности: возраст старше 65 лет, цирроз печени, предшествующая почечная патология, снижение объема циркулирующей крови, длительный прием НПВС, сопутствующий прием диуретиков.
Гематотоксичность
Наиболее характерна для пиразолидинов и пиразолонов. Самые грозные осложнения при их применении апластическая анемия и агранулоцитоз.
Коагулопатия
НПВС тормозят агрегацию тромбоцитов и оказывают умеренный антикоагулянтный эффект за счет торможения образования протромбина в печени. В результате могут развиваться кровотечения, чаще из желудочно-кишечного тракта.
Гепатотоксичность
Могут отмечаться изменения активности трансаминаз и других ферментов. В тяжелых случаях желтуха, гепатит.
Реакции гиперчувствительности (аллергия)
Сыпи, отек Квинке, анафилактический шок, синдромы Лайелла и Стивенса-Джонсона, аллергический интерстициальный нефрит. Кожные проявления чаще отмечаются при использовании пиразолонов и пиразолидинов.
Бронхоспазм
Как правило, развивается у больных бронхиальной астмой и, чаще, при приеме аспирина. Его причинами могут быть аллергические механизмы, а также торможение синтеза ПГ-Е 2 , который является эндогенным бронходилататором.
Пролонгация беременности и замедление родов
Данный эффект связан с тем, что простагландины (ПГ-Е 2 и ПГ-F 2a ) стимулируют миометрий.
МЕРЫ КОНТРОЛЯ ПРИ ДЛИТЕЛЬНОМ ПРИМЕНЕНИИ
Желудочно-кишечный тракт
Больные должны быть предупреждены о симптомах поражения желудочно-кишечного тракта. Каждые 1-3 месяца следует проводить анализ кала на скрытую кровь (). По-возможности, периодически проводить фиброгастродуоденоскопию.
Ректальные свечи с НПВС целесообразно использовать у больных, перенесших операции на верхних отделах желудочно-кишечного тракта, и у пациентов, одновременно получающих несколько лекарственных средств. Они не должны применяться при воспалении прямой кишки или ануса и после недавно перенесенных аноректальных кровотечений.
Таблица 4. Лабораторный контроль при длительном назначении НПВС
Почки
Необходимо следить за появлением отеков, измерять артериальное давление, особенно у больных гипертензией. Один раз в 3 недели проводится клинический анализ мочи. Каждые 1-3 месяца необходимо определять уровень креатинина сыворотки и рассчитывать его клиренс.
Печень
При длительном назначении НПВС необходимо своевременно выявлять клинические признаки поражения печени. Каждые 1-3 месяца следует контролировать функцию печени, определять активность трансаминаз.
Кроветворение
Наряду с клиническим наблюдением следует один раз в 2-3 недели проводить клинический анализ крови. Особый контроль необходим при назначении производных пиразолона и пиразолидина ().
ПРАВИЛА НАЗНАЧЕНИЯ И ДОЗИРОВАНИЯ
Индивидуализация выбора препарата
Для каждого больного следует подбирать наиболее эффективный препарат с наилучшей переносимостью. Причем, это может быть любое НПВС , но в качестве противовоспалительного необходимо назначать препарат из I группы. Чувствительность больных к НПВС даже одной химической группы может варьировать в широких пределах, поэтому неэффективность одного из препаратов еще не говорит о неэффективности группы в целом.
При использовании НПВС в ревматологии, особенно при замене одного препарата другим, необходимо учитывать, что развитие противовоспалительного эффекта отстает по времени от анальгезирующего . Последний отмечается в первые часы, в то время как противовоспалительный через 10-14 дней регулярного приема, а при назначении или оксикамов еще позднее на 2-4 неделе.
Дозировка
Любой новый для данного больного препарат необходимо назначать сначала в наименьшей дозе . При хорошей переносимости через 2-3 дня суточную дозу повышают. Терапевтические дозы НПВС находятся в широком диапазоне, причем в последние годы наметилась тенденция к увеличению разовых и суточных доз препаратов, характеризующихся наиболее хорошей переносимостью ( , ), при сохранении ограничений на максимальные дозы , , , . У некоторых больных лечебный эффект достигается только при использовании очень высоких доз НПВС.
Время приема
При длительном курсовом назначении (например, в ревматологии) НПВС принимают после еды. Но для получения быстрого анальгезирующего или жаропонижающего эффекта предпочтительнее назначать их за 30 минут до или через 2 часа после еды, запивая 1/2-1 стаканом воды. После приема в течение 15 минут желательно не ложиться в целях профилактики развития эзофагита.
Момент приема НПВС может определяться также временем максимальной выраженности симптомов заболевания (боль, скованность в суставах), то есть с учетом хронофармакологии препаратов. При этом можно отходить от общепринятых схем (2-3 раза в день) и назначать НПВС в любое время суток, что нередко позволяет достичь большего лечебного эффекта при меньшей суточной дозе.
При выраженной утренней скованности целесообразен как можно более ранний (сразу после пробуждения) прием быстро всасывающихся НПВС или назначение длительно действующих препаратов на ночь. Наибольшей быстротой всасывания в желудочнокишечном тракте и, следовательно, более быстрым наступлением эффекта обладают , , водорастворимый ("шипучий") , .
Монотерапия
Одновременное применение двух или более НПВС не целесообразно по следующим причинам:
эффективность таких комбинаций объективно не доказана;
в ряде подобных случаев отмечается снижение концентрации препаратов в крови (например, снижает концентрацию , , , , ), что ведет к ослаблению эффекта;
возрастает опасность развития нежелательных реакций. Исключением является возможность применения в сочетании с каким-либо другим НПВС для усиления анальгезирующего эффекта.
У некоторых больных два НПВС могут назначаться в разное время суток, например, быстровсасывающийся утром и днем, а длительнодействующий вечером.
ЛЕКАРСТВЕННЫЕ ВЗАИМОДЕЙСТВИЯ
Довольно часто больным, которые получают НПВС, назначают и другие лекарственные препараты. При этом обязательно следует учитывать возможность их взаимодействия друг с другом. Так, НПВС могут усиливать действие непрямых антикоагулянтов и пероральных гипогликемических средств . В то же время, они ослабляют эффект антигипертензивных препаратов, повышают токсичность антибиотиков-аминогликозидов, дигоксина и некоторых других лекарственных средств, что имеет существенное клиническое значение и влечет за собой ряд практических рекомендаций (). Следует, по-возможности, избегать одновременного назначения НПВС и диуретиков, ввиду, с одной стороны, ослабления диуретического эффекта и, с другой, риска развития почечной недостаточности. Наиболее опасной является комбинация с триамтереном.
Многие препараты, назначаемые одновременно с НПВС, в свою очередь, могут влиять на их фармакокинетику и фармакодинамику:
алюминийсодержащие антациды
(альмагель, маалокс и другие) и холестирамин ослабляют всасывание НПВС
в желудочно-кишечном тракте. Поэтому сопутствующее назначение таких антацидов может потребовать увеличения дозы НПВС, а между приемами холестирамина и НПВС необходимы интервалы не менее 4 часов;
натрия бикарбонат усиливает всасывание НПВС
в желудочно-кишечном тракте;
противовоспалительное действие НПВС усиливают глюкокортикоиды и "медленно действующие" (базисные) противовоспалительные средства
(препараты золота, аминохинолины);
анальгезирующий эффект НПВС усиливают наркотические анальгетики и седативные препараты.
БЕЗРЕЦЕПТУРНОЕ ПРИМЕНЕНИЕ НПВС
Для безрецептурного применения в течение многих лет в мировой практике широко применяются , , , и их комбинации. В последние годы для безрецептурного использования разрешены , , и .
Таблица 5.
Влияние НПВС на эффект других препаратов.
По Brooks P.M., Day R.O. 1991 () с дополнениями
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Показания: для оказания анальгезирующего и жаропонижающего действия при простудных заболеваниях, головной и зубной боли, мышечных и суставных болях, болях в спине, дисменорее.
Необходимо предупреждать больных о том, что НПВС оказывают только симптоматическое действие и не обладают ни антибактериальной, ни противовирусной активностью. Поэтому при сохранении лихорадки, боли, ухудшения общего состояния они должны обращаться к врачу.
ХАРАКТЕРИСТИКА ОТДЕЛЬНЫХ ПРЕПАРАТОВ
НПВС С ВЫРАЖЕННОЙ ПРОТИВОВОСПАЛИТЕЛЬНОЙ АКТИВНОСТЬЮ
НПВС, относящиеся к данной группе, обладают клинически значимым противовоспалительным действием, поэтому находят широкое применение прежде всего в качестве противовоспалительных средств , в том числе при ревматологических заболеваниях у взрослых и детей. Многие из препаратов используются также как анальгетики и антипиретики .
АЦЕТИЛСАЛИЦИЛОВАЯ КИСЛОТА
(Аспирин, Аспро, Колфарит
)
Ацетилсалициловая кислота является старейшим НПВС. При проведении клинических испытаний она, как правило, служит стандартом, с эффективностью и переносимостью которого сравнивают другие НПВС.
Аспирин это торговое название ацетилсалициловой кислоты, предложенное фирмой "Байер" (Германия). С течением времени оно стало настолько отождествляться с данным препаратом, что сейчас в большинстве стран мира используется как генерическое.
Фармакодинамика
Фармакодинамика аспирина зависит от суточной дозы:
малые дозы 30-325 мг вызывают торможение агрегации тромбоцитов;
средние дозы 1,5-2 г оказывают анальгезирующее и жаропонижающее действие;
большие дозы 4-6 г обладают противовоспалительным эффектом.
В дозе более 4 г аспирин усиливает экскрецию мочевой кислоты (урикозурическое действие), при назначении в меньших дозах ее выведение задерживается.
Фармакокинетика
Хорошо всасывается в желудочно-кишечном тракте. Всасывание аспирина усиливается при измельчении таблетки и приеме ее с теплой водой, а также при использовании "шипучих" таблеток, которые перед приемом растворяются в воде. Период полувыведения аспирина составляет всего 15 минут. Под действием эстераз слизистой желудка, печени и крови от аспирина отщепляется салицилат, который обладает основной фармакологической активностью. Максимальная концентрация салицилата в крови развивается через 2 часа после приема аспирина, период полувыведения его составляет 4-6 часов. Метаболизируется в печени, выделяется с мочой, причем при повышении рН мочи (например, в случае назначения антацидов) выведение усиливается. При использовании больших доз аспирина возможно насыщение метаболизирующих ферментов и увеличение периода полувыведения салицилата до 15-30 часов.
Взаимодействия
Глюкокортикоиды ускоряют метаболизм и экскрецию аспирина.
Всасывание аспирина в желудочно-кишечном тракте усиливают кофеин и метоклопрамид.
Аспирин ингибирует желудочную алкоголь-дегидрогеназу, что ведет к повышению уровня этанола в организме, даже при его умеренном (0,15 г/кг) употреблении ().
Нежелательные реакции
Гастротоксичностпъ. Даже при использовании в низких дозах 75-300 мг/сут (в качестве антиагреганта) аспирин может вызывать повреждение слизистой желудка и вести к развитию эрозий и/или язв, которые довольно часто осложняются кровотечениями. Риск кровотечений является дозозависимым: при назначении в дозе 75 мг/сут он на 40% ниже, чем в дозе 300 мг, и на 30% ниже, чем в дозе 150 мг (). Даже незначительно, но постоянно кровоточащие эрозии и язвы могут вести к систематической потере крови с калом (2-5 мл/сут) и развитию железодефицитной анемии.
Несколько меньшую гастротоксичность имеют лекарственные формы с кишечно-растворимым покрытием. У некоторых больных, принимающих аспирин, возможно развитие адаптации к его гастротоксическому действию. В ее основе лежит местное усиление митотической активности, уменьшение нейтрофильной инфильтрации и улучшение кровотока ().
Повышенная кровоточивость вследствие нарушения агрегации тромбоцитов и торможения синтеза протромбина в печени (последнее при дозе аспирина более 5 г/сут), поэтому применение аспирина в сочетании с антикоагулянтами опасно.
Реакции гиперчувствительности: кожные сыпи, бронхоспазм. Выделяется особая нозологическая форма синдром Фернан-Видаля ("аспириновая триада"): сочетание полипоза носа и/или придаточных пазух, бронхиальной астмы и полной непереносимости аспирина. Поэтому аспирин и другие НПВС рекомендуется с большой осторожностью применять у больных бронхиальной астмой.
Синдром Рея развивается при назначении аспирина детям с вирусными инфекциями (грипп, ветряная оспа). Проявляется тяжелой энцефалопатией, отеком мозга и поражением печени, которое протекает без желтухи, но с высоким уровнем холестерина и печеночных ферментов. Дает очень высокую летальность (до 80%). Поэтому не следует применять аспирин при острых респираторных вирусных инфекциях у детей первых 12 лет жизни.
Передозировка или отравление в легких случаях проявляется симптомами "салицилизма": шум в ушах (признак "насыщения" салицилатом), оглушенность, снижение слуха, головная боль, нарушения зрения, иногда тошнота и рвота. При тяжелой интоксикации развиваются нарушения со стороны центральной нервной системы и водно-электролитного обмена. Отмечается одышка (как результат стимуляции дыхательного центра), нарушения кислотно-основного состояния (сначала респираторный алкалоз из-за потерь углекислоты, затем метаболический ацидоз вследствие угнетения тканевого обмена), полиурия, гипертермия, обезвоживание. Возрастает потребление кислорода миокардом, может развиться сердечная недостаточность, отек легких. Наиболее чувствительны к токсическому действию салицилата дети до 5 лет, у которых так же, как и у взрослых, оно проявляется выраженными нарушениями кислотно-основного состояния и неврологическими симптомами. Тяжесть интоксикации зависит от принятой дозы аспирина ().
При приеме 150-300 мг/кг отмечается интоксикация от слабой до умеренной степени, доза 300-500 мг/кг ведет к тяжелому отравлению, а доза более 500 мг/кг является потенциально летальной. Меры помощи приведены в .
Таблица 6. Симптомы острого отравления аспирином у детей. (Applied Therapeutics, 1996)
Таблица 7. Меры помощи при интоксикации аспирином.
- Промывание желудка
- Введение активированного угля до 15 г
- Обильное питье (молоко, сок) до 50-100 мл/кг/сутки
- Внутривенное введение полиионных гипотонических растворов (1 часть 0,9% натрия хлорида и 2 части 10% глюкозы)
- При коллапсе внутривенное введение коллоидных растворов
- При ацидозе внутривенное введение натрия бикарбоната. Не рекомендуется вводить до определения рН крови, особенно у детей, при анурии
- Внутривенное введение калия хлорида
- Физическое охлаждение с помощью воды, но не спирта!
- Гемосорбция
- Заменное переливание крови
- При почечной недостаточности гемодиализ
Показания
Аспирин является одним из препаратов выбора для лечения ревматоидного артрита, в том числе и ювенильного. Согласно рекомендациям большинства последних руководств по ревматологии противовоспалительную терапию при ревматоидном артрите следует начинать именно с аспирина. При этом, однако, необходимо иметь в виду, что его противовоспалительный эффект проявляется при приеме высоких доз, которые могут плохо переноситься многими больными.
Очень часто аспирин используется как анальгетик и антипиретик. Контролируемые клинические исследования показали, что аспирин может оказывать эффект при многих болях, включая болевой синдром при злокачественных опухолях (). Сравнительная характеристика анальгезирующего действия аспирина и других НПВС представлена в
Несмотря на то, что большинство НПВС in vitro обладает способностью тормозить агрегацию тромбоцитов, в клинике в качестве антиагреганта наиболее широко применяется аспирин, так как в контролируемых клинических исследованиях доказана его эффективность при стенокардии, инфаркте миокарда, транзиторных нарушениях мозгового кровообращения и некоторых других заболеваний. Аспирин назначают сразу же при подозрении на инфаркт миокарда или ишемический инсульт. В то же время, аспирин слабо влияет на тромбообразование в венах, поэтому его не следует использовать для профилактики послеоперационных тромбозов в хирургии, где препаратом выбора является гепарин.
Установлено, что при длительном систематическом (многолетнем) приеме в малых дозах (325 мг/сут) аспирин снижает частоту развития колоректального рака. В первую очередь профилактический прием аспирина показан лицам из групп риска по колоректальному раку: семейный анамнез (колоректальный рак, аденома, аденоматозный полипоз); воспалительные заболевания толстого кишечника; рак груди, яичников, эндометрия; рак или аденома толстого кишечника ().
Таблица 8.
Сравнительная характеристика анальгезирующего действия аспирина и других НПВС.
Drugs of Choice from the Medical Letter, 1995
|
Дозировка
Взрослые:
неревматические заболевания 0,5 г 3-4 раза в день; ревматические заболевания начальная доза 0,5 г 4 раза в день, затем ее увеличивают на 0,25-0,5 г в день каждую неделю;
как антиагрегант 100-325 мг/день в один прием.
Дети:
неревматические заболевания в возрасте до 1 года 10 мг/кг 4 раза в день, старше года 10-15 мг/кг 4 раза в день;
ревматические заболевания при массе тела до 25 кг 80-100 мг/кг/день, при массе более 25 кг 60-80 мг/кг/день.
Формы выпуска:
таблетки по 100, 250, 300 и 500 мг;
"шипучие таблетки" АСПРО-500
. Входит в состав комбинированных препаратов алказельтцер, аспирин С, аспро-С форте, цитрамон П
и других.
ЛИЗИНМОНОАЦЕТИЛСАЛИЦИЛАТ
(Аспизол, Ласпал
)
Нежелательные реакции
Широкое использование фенилбутазона ограничивают его частые и серьезные нежелательные реакции, которые встречаются у 45% больных. Наиболее опасно депрессивное действие препарата на костный мозг, следствием которого являются гематотоксические реакции апластическая анемия и агранулоцитоз, часто вызывающие летальный исход. Риск апластической анемии более высок у женщин, у людей старше 40 лет, при длительном применении. Однако и при кратковременном приеме лицами молодого возраста может развиться фатальная апластическая анемия. Отмечаются также лейкопения, тромбоцитопения, панцитопения и гемолитическая анемия.
Кроме того, отмечаются нежелательные реакции со стороны желудочно-кишечного тракта (эрозивно-язвенные поражения, кровотечения, диарея), задержка жидкости в организме с появлением отеков, кожные сыпи, язвенный стоматит, увеличение слюнных желез, расстройства центральной нервной системы (заторможенность, возбуждение, тремор), гематурия, протеинурия, поражения печени.
Фенилбутазон обладает кардиотоксичностью (у больных с сердечной недостаточностью возможно ее обострение) и может вызывать острый легочный синдром, проявляющийся одышкой и лихорадкой. У ряда пациентов наблюдаются реакции гиперчувст-вительности в виде бронхоспазма, генерализованной лимфаденопатии, кожных сыпей, синдромов Лайелла и Стивенса-Джонсона. Фенилбутазон и особенно его метаболит оксифенбутазон могут вести к обострению порфирии.
Показания
Фенилбутазон следует использовать как резервное НПВС при неэффективности других препаратов, коротким курсом. Наибольший эффект отмечается при болезни Бехтерева, подагре.
Предупреждения
Нельзя применять фенилбутазон и содержащие его комбинированные препараты (реопирит, пирабутол ) как анальгетики или антипиретики в широкой клинической практике.
Учитывая возможность развития опасных для жизни гематологических осложнений, необходимо предупреждать больных об их ранних проявлениях и строго соблюдать правила назначения пиразолонов и пиразолидинов ().
Таблица 9. Правила применения фенилбутазона и других производных пиразолидина и пиразолона
- Назначать только после тщательного сбора анамнеза, клинического и лабораторного обследования с определением эритроцитов, лейкоцитов и тромбоцитов. Эти исследования должны быть повторены при малейшем подозрении на гематотоксичность.
- Пациентов необходимо предупреждать о немедленном прекращении лечения и срочном обращении к врачу при появлении следующих симптомов:
- лихорадка, озноб, боль в горле, стоматит (симптомы агранулоцитоза);
- диспепсия, боли в эпигастрии, необычные кровотечения и кровоподтеки, дегтеобразный стул (симптомы анемии);
- кожная сыпь, зуд;
- значительная прибавка массы тела, отеки.
- Для оценки эффективности достаточно недельного курса. При отсутствии эффекта препарат должен быть отменен. У больных старше 60 лет фенилбутазон не должен применяться более 1 недели.
Фенилбутазон противопоказан больным с нарушениями кроветворения, эрозивно-язвенными поражениями желудочно-кишечного тракта (включая наличие их в анамнезе), сердечно-сосудистыми заболеваниями, патологией щитовидной железы, нарушениями функции печени и почек, при аллергии к аспирину и другим НПВС. Он может ухудшать состояние больных системной красной волчанкой.
Дозировка
Взрослые:
начальная доза 450-600 мг/день в 3-4 приема. После достижения терапевтического эффекта используются под-держивающие дозы 150-300 мг/день в 1-2 приема.
У детей
до 14 лет не применяется.
Формы выпуска:
таблетки по 150 мг;
мазь, 5%.
КЛОФЕЗОН (Перклюзон )
Эквимолярное соединение фенилбутазона и клофексамида. Клофексамид обладает преимущественно анальгезирующим и меньшим противовоспалительным действием, дополняя эффект фенилбутазона. Переносимость клофезона несколько лучше, чем . Нежелательные реакции развиваются реже, но необходимо соблюдать меры предосторожности ().
Показания к применению
Показания к применению такие же, как у
Дозировка
Взрослые:
по 200-400 мг 2-3 раза в день внутрь или ректально.
Дети
с массой тела более 20 кг: 10-15 мг/кг/день.
Формы выпуска:
капсулы по 200 мг;
свечи по 400 мг;
мазь (1 г содержит 50 мг клофезона и 30 мг клофексамида).
ИНДОМЕТАЦИН
(Индоцид, Индобене, Метиндол, Эльметацин
)
Индометацин является одним из наиболее мощных НПВС.
Фармакокинетика
Максимальная концентрация в крови развивается через 1-2 часа после приема внутрь обычных и через 2-4 часа после приема пролонгированных ("ретард") лекарственных форм. Прием пищи замедляет всасывание. При ректальном введении всасывается несколько хуже и максимальная концентрация в крови развивается медленнее. Период полувыведения составляет 4-5 часов.
Взаимодействия
Индометацин больше, чем другие НПВС, ухудшает почечный кровоток, поэтому может значительно ослаблять действие диуретиков и антигипертензивных средств. Сочетание индометацина с калийсберегающим диуретиком триамтереном очень опасно , так как провоцирует развитие острой почечной недостаточности.
Нежелательные реакции
Главный недостаток индометацина частое развитие нежелательных реакций (у 35-50% больных), причем их частота и выраженность зависят от суточной дозы. В 20% случаев из-за нежелательных реакций препарат отменяют.
Наиболее характерны нейротоксические реакции: головная боль (вызванная отеком мозга), головокружение, оглушенность, торможение рефлекторной деятельности; гастротоксичность (выше, чем у аспирина); нефротоксичность (не следует использовать при почечной и сердечной недостаточности); реакции гиперчувствительности (возможна перекрестная аллергия с ).
Показания
Индометацин особенно эффективен при анкилозирующем спондилите и остром приступе подагры. Широко используется при ревматоидном артрите и активном ревматизме. При ювенильном ревматоидном артрите является препаратом резерва. Имеется большой опыт применения индометацина при остеоартрозах тазобедренного и коленного суставов. Однако недавно было показано, что у больных остеоартрозами он ускоряет деструкцию суставного хряща. Особой областью использования индометацина является неонаталогия (см. ниже).
Предупреждения
За счет мощного противовоспалительного эффекта индометацин может маскировать клинические симптомы инфекций, по-этому у больных с инфекциями его применять не рекомендуется.
Дозировка
Взрослые:
начальная доза 25 мг 3 раза в день, максимально 150 мг/день. Дозу увеличивают постепенно. Таблетки "ретард" и ректальные свечи назначают 1-2 раза в день. Иногда их применяют только на ночь, а утром и днем назначают другое НПВС. Наружно применяют мазь.
Дети:
2-3 мг/кг/день в 3 приема.
Формы выпуска:
таблетки с кишечнорастворимым покрытием по 25 мг; таблетки "ретард" по 75 мг; свечи по 100 мг; мазь, 5 и 10%.
Применение индометацина в неонатологии
Индометацин используется у недоношенных новорожденных для фармакологического закрытия открытого артериального протока. Причем, в 75-80% препарат позволяет добиться полного закрытия артериального протока и избежать оперативного вмешательства. Эффект индометацина обусловлен ингибированием синтеза ПГ-Е 1 , который поддерживает артериальный проток в открытом состоянии. Лучшие результаты отмечаются у детей с III-IV степенью недоношенности.
Показания к назначению индометацина для закрытия артериального протока:
- Масса тела при рождении до 1750 г.
- Выраженные нарушения гемодинамики одышка, тахикардия, кардиомегалия.
- Неэффективность традиционной терапии, проведенной в течение 48 часов (ограничение жидкости, диуретики, сердечные гликозиды).
Противопоказания: инфекции, родовая травма, коагулопатии, патология почек, некротический энтероколит.
Нежелательные реакции: в основном, со стороны почек ухудшение кровотока, повышение креатинина и мочевины крови, снижение клубочковой фильтрации, диуреза.
Дозировка
Внутрь 0,2-0,3 мг/кг 2-3 раза каждые 12-24 часа. При отсутствии эффекта дальнейшее применение индометацина противопоказано.
СУЛИНДАК (Клинорил )
Фармакокинетика
Является "пролекарством", в печени превращается в активный метаболит. Максимальная концентрация активного метаболита сулиндака в крови отмечается через 3-4 часа после приема внутрь. Период полувыведения сулиндака 7-8 часов, а активного метаболита 16-18 часов, что обеспечивает продолжительный эффект и возможность приема 1-2 раза в день.
Нежелательные реакции
Дозировка
Взрослые:
внутрь, ректально и внутримышечно 20 мг/сутки в один прием (введение).
Дети:
дозы не установлены.
Формы выпуска:
таблетки по 20 мг;
капсулы по 20 мг;
свечи по 20 мг.
ЛОРНОКСИКАМ (Ксефокам )
НПВС из группы оксикамов хлортеноксикам. По ингибированию ЦОГ превосходит другие оксикамы, причем примерно в одинаковой степени блокирует ЦОГ-1 и ЦОГ-2, занимая промежуточное положение в классификации НПВС, построенной по принципу селективности. Обладает выраженным анальгезирующим и противовоспалительным действием.
Анальгезирующий эффект лорноксикама складывается из нарушения генерации болевых импульсов и ослабления восприятия боли (особенно при хронических болях). При в/в введении препарат способен повышать уровень эндогенных опиоидов, активируя тем самым физиологическую антиноцицептивную систему организма.
Фармакокинетика
Хорошо всасывается в ЖКТ, пища несколько снижает биодоступность. Максимальные концентрации в плазме крови отмечаются через 1-2 ч. При в/м введении максимальный уровень в плазме отмечается через 15 мин. Хорошо проникает в синовиальную жидкость, где его концентрации достигают 50% плазменных, и длительно в ней сохраняется (до 10-12 ч). Метаболизируется в печени, выводится через кишечник (преимущественно) и почки. Период полувыведения 3-5 ч.
Нежелательные реакции
Лорноксикам менее гастротоксичен, чем оксикамы "первого поколения" (пироксикам, теноксикам). Отчасти это связано с коротким периодом полувыведения, благодаря которому создаются возможности для восстановления протекторного уровня ПГ в слизистой оболочке ЖКТ. В контролируемых исследованиях выявлено, что лорноксикам по переносимости превосходит индометацин и практически не уступает диклофенаку.
Показания
Болевой синдром (острые и хронических боли, включая онкологические).
При в/в введении лорноксикам в дозе 8 мг не уступает по выраженности обезболивающего эффекта меперидину (близок отечественному промедолу). При пероральном приеме у пациентов с послеоперационными болями 8 мг лорноксикама примерно равноценны 10 мг кеторолака, 400 мг ибупрофена и 650 мг аспирина. При тяжелом болевом синдроме лорноксикам может применяться в сочетании с опиоидными анальгетиками, что позволяет снизить дозу последних.
Ревматические заболевания (ревматоидный артрит, псориатический артрит, остеоартроз).
Дозировка
Взрослые:
при болевом синдроме внутрь 8 мг х 2 раза в день; возможен прием ударной дозы 16 мг; в/м или в/в 8-16 мг (1-2 дозы с интервалом 8-12 часов);
в ревматологии внутрь 4-8 мг х 2 раза в день.
Дозы для детей
до 18 лет не установлены.
Формы выпуска:
таблетки по 4 и 8 мг;
флаконы по 8 мг (для приготовления инъекционного раствора).
МЕЛОКСИКАМ (Мовалис )
Является представителем нового поколения НПВС селективных ингибиторов ЦОГ-2. Благодаря этому свойству мелоксикам избирательно тормозит образование простагландинов, участвующих в формировании воспаления . В то же время, он значительно слабее ингибирует ЦОГ-1, поэтому меньше влияет на синтез простагландинов, регулирующих почечный кровоток, выработку защитной слизи в желудке и агрегацию тромбоцитов.
Контролируемые исследования, проведенные у больных ревматоидным артритом, показали, что по силе противовоспалительной активности мелоксикам не уступает , и , но достоверно меньше вызывает нежелательные реакции со стороны желудочно-кишечного тракта и почек ().
Фармакокинетика
Биодоступность при приеме внутрь составляет 89% и не зависит от приема пищи. Максимальная концентрация в крови развивается через 5-6 часов. Равновесная концентрация создается через 3-5 дней. Период полувыведения 20 часов, что позволяет назначать препарат 1 раз в сутки.
Показания
Ревматоидный артрит, остеоартроз.
Дозировка
Взрослые:
внутрь и внутримышечно по 7,5-15 мг 1 раз в сутки.
У детей
эффективность и безопасность препарата не изучена.
Формы выпуска:
таблетки по 7,5 и 15 мг;
ампулы по 15 мг.
НАБУМЕТОН (Релафен )
Дозировка
Взрослые:
по 400-600 мг 3-4 раза в день, препараты "ретард" по 600-1200 мг 2 раза в день.
Дети:
20-40 мг/кг/день в 2-3 приема.
С 1995 года в США ибупрофен разрешен для безрецептурного применения у детей старше 2 лет при лихорадке и болевом синдроме по 7,5 мг/кг до 4 раз в день, максимально 30 мг/кг/день.
Формы выпуска:
таблетки по 200, 400 и 600 мг;
таблетки "ретард" по 600, 800 и 1200 мг;
крем, 5%.
НАПРОКСЕН (Напросин )
Одно из наиболее часто применяемых НПВС. По противовоспалительной активности превосходит . Противовоспалительный эффект развивается медленно, с максимумом через 2-4 недели. Обладает сильным анальгезирующим и жаропонижающим действием. Антиагрегационный эффект проявляется только при назначении высоких доз препарата. Не обладает урикозурическим действием.
Фармакокинетика
Хорошо всасывается при пероральном приеме и ректальном введении. Максимальная концентрация в крови отмечается через 2-4 часа после приема внутрь. Период полувыведения составляет около 15 часов, что позволяет назначать его 1-2 раза в день.
Нежелательные реакции
Гастротоксичность меньше, чем у , и . Нефротоксичность отмечается, как правило, только у больных с почечной патологией и при сердечной недостаточности. Возможны аллергические реакции, описаны случаи перекрестной аллергии с .
Показания
Широко применяется при ревматизме, анкилозирующем спондилите, ревматоидном артрите у взрослых и детей. У больных с остеоартрозами он тормозит активность фермента протеогликаназы, предупреждая дегенеративные изменения суставного хряща, чем выгодно отличается от . Широко используется в качестве анальгетика, в том числе при послеоперационных и послеродовых болях, при гинекологических процедурах. Отмечена высокая эффективность при дисменорее, паранеопластической лихорадке.
Дозировка
Взрослые:
500-1000 мг/день в 1-2 приема внутрь или ректально. Суточная доза может быть увеличена до 1500 мг на ограниченный период (до 2 недель). При остром болевом синдроме (бурсит, тендовагинит, дисменорея) 1-я доза 500 мг, затем по 250 мг каждые 6-8 часов.
Дети:
10-20 мг/кг/денъ в 2 приема. Как жаропонижающее 15 мг/кг на прием.
Формы выпуска:
таблетки по 250 и 500 мг;
свечи по 250 и 500 мг;
суспензия, содержащая 250 мг/5 мл;
гель, 10%.
НАПРОКСЕН-НАТРИЙ (Алив, Апранакс )
Показания
Применяется как анальгетик и антипиретик . Для оказания быстрого эффекта вводится парентерально.
Дозировка
Взрослые:
внутрь по 0,5-1 г 3-4 раза в день, внутримышечно или внутривенно по 2-5 мл 50% р-ра 2-4 раза в день.
Дети:
по 5-10 мг/кг 3-4 раза в день. При гипертермии внутривенно или внутримышечно в виде 50% р-ра: до 1 года 0,01 мл/кг, старше 1 года 0,1 мл/год жизни на одно введение.
Формы выпуска:
таблетки по 100 и 500 мг;
ампулы по 1 мл 25% р-ра, 1 и 2 мл 50% р-ра;
капли, сироп, свечи.
АМИНОФЕНАЗОН (Амидопирин )
В течение многих лет применялся в качестве анальгетика и антипиретика. Более токсичен, чем . Чаще вызывает тяжелые кожные аллергические реакции, особенно при сочетании с сульфаниламидами. В настоящее время аминофеназон запрещен к использованию и снят с производства , так как при взаимодействии с нитритами пищи может приводить к образованию канцерогенных соединений.
Несмотря на это в аптечную сеть продолжают поступать препараты, содержащие аминофеназон (омазол, анапирин, пенталгин, пирабутол, пиранал, пиркофен, реопирин, теофедрин Н ).
ПРОПИФЕНАЗОН
Обладает выраженным анальгезирующим и жаропонижающим действием. Быстро всасывается в желудочно-кишечном тракте, максимальная концентрация в крови развивается через 30 минут после приема внутрь.
По сравнению с другими производными пиразолона наиболее безопасен. При его применении не отмечено развития агранулоцитоза. В редких случаях наблюдается снижение числа тромбоцитов и лейкоцитов.
В виде монопрепарата не используется, входит в состав комбинированных препаратов саридон и пливалгин .
ФЕНАЦЕТИН
Фармакокинетика
Хорошо всасывается в желудочно-кишечном тракте. Метаболизируется в печени, частично превращаясь в активный метаболит . Другие метаболиты фенацетина токсичны. Период полувыведения составляет 2-3 часа.
Нежелательные реакции
Фенацетин обладает высокой нефротоксичностью. Он может вызывать тубулоинтерстициальный нефрит, обусловленный ишемическими изменениями в почках, которые проявляются болями в пояснице, дизурическими явлениями, гематурией, протеинурией, цилиндрурией ("анальгетическая нефропатия", "фенацетиновая почка"). Описано развитие тяжелой почечной недостаточности. Нефротоксические эффекты в большей степени проявляются при длительном применении в сочетании с другими анальгетиками, чаще отмечаются у женщин.
Метаболиты фенацетина могут вызывать образование метгемоглобина и гемолиз. У препарата выявлены также канцерогенные свойства: он может вести к развитию рака мочевого пузыря.
Во многих странах фенацетин запрещен к применению.
Дозировка
Взрослые:
по 250-500 мг 2-3 раза в день.
У детей
не применяется.
Формы выпуска:
Входит в состав различных комбинированных препаратов: таблетки пиркофен, седалгин, теофедрин Н , свечи цефекон .
ПАРАЦЕТАМОЛ
(Калпол, Лекадол, Мексален, Панадол, Эффералган
)
Парацетамол (в некоторых странах имеет генерическое название ацетаминофен ) активный метаболит . По сравнению с фенацетином менее токсичен.
Больше подавляет синтез простагландинов в центральной нервной системе, чем в периферических тканях. Поэтому оказывает преимущественно "центральное" анальгезирующее и жаропонижающее действие и имеет очень слабую "периферическую" противовоспалительную активность. Последняя может проявляться только при низком содержании в тканях перекисных соединений, например, при остеоартрозе, при острой травме мягких тканей, но не при ревматических заболеваниях.
Фармакокинетика
Парацетамол хорошо всасывается при приеме внутрь и ректальном введении. Максимальная концентрация в крови развивается через 0,5-2 часа после приема. У вегетарианцев всасывание парацетамола в желудочно-кишечном тракте значительно ослаблено. Препарат метаболизируется в печени в 2 стадии: сначала под действием ферментных систем цитохрома Р-450 образуются промежуточные гепатотоксичные метаболиты, которые затем расщепляются при участии глютатиона. Менее 5% введенного парацетамола экскретируется в неизмененном виде почками. Период полувыведения 2-2,5 часа. Продолжительность действия 3-4 часа.
Нежелательные реакции
Парацетамол считается одним из наиболее безопасных НПВС. Так, в отличие от , он не вызывает синдром Рея, не обладает гастротоксичностыо, не влияет на агрегацию тромбоцитов. В отличие от и не вызывает агранулоцитоз и апластическую анемию. Аллергические реакции на парацетамол наблюдаются редко.
Недавно получены данные, что при длительном приеме парацетамола более 1 таблетки в день (1000 и более таблеток за жизнь) вдвое увеличивается риск развития тяжелой анальгетической нефропатии, приводящей к терминальной почечной недостаточности (). В основе лежит нефротоксическое действие метаболитов парацетамола, особенно парааминофенола, который накапливается в почечных сосочках, связывается с SH-группами, вызывая тяжелые нарушения функции и структуры клеток, вплоть до их гибели. В то же время, систематический прием аспирина не связан с подобным риском. Таким образом, парацетамол более нефротоксичен, чем аспирин, и не следует считать его "абсолютно безопасным" препаратом.
Следует также помнить о гепатотоксичности парацетамола при приеме в очень больших (!) дозах. Одномоментный прием его в дозе более 10 г у взрослых или более 140 мг/кг у детей ведет к отравлению, сопровождающемуся тяжелым поражением печени. Причина истощение запасов глютатиона и накопление промежуточных продуктов метаболизма парацетамола, обладающих гепатотоксическим действием. Симптоматика отравления разделяется на 4 стадии ().
Таблица 10. Симптомы интоксикации парацетамолом. (По Merck Manual, 1992)
|
Подобная картина может наблюдаться и при приеме обычных доз препарата в случае сопутствующего применения индукторов ферментов цитохрома Р-450, а также у алкоголиков (см. ниже).
Меры помощи при интоксикации парацетамолом представлены в . Необходимо иметь в виду, что форсированный диурез при отравлении парацетамолом малоэффективен и даже опасен, перитонеальный диализ и гемодиализ неэффективны. Ни в коем случае нельзя применять антигистаминные препараты, глюкокортикоиды, фенобарбитал и этакриновую кислоту , которые могут оказать индуцирующее влияние на ферментные системы цитохрома Р-450 и усилить образование гепатотоксичных метаболитов.
Взаимодействия
Всасывание парацетамола в желудочно-кишечном тракте усиливают метоклопрамид и кофеин.
Индукторы печеночных ферментов (барбитураты, рифампицин, дифенин и другие) ускоряют расщепление парацетамола до гепатотоксичных метаболитов и увеличивают риск поражений печени.
Таблица 11. Меры помощи при интоксикации парацетамолом
- Промывание желудка.
- Активированный угль внутрь.
- Вызывание рвоты.
- Ацетилцистеин (является донатором глютатиона) 20% раствор внутрь.
- Глюкоза внутривенно.
- Витамин K 1 (фитоменадион) 1-10 мг внутримышечно, нативная плазма, факторы свертывания крови (при 3-кратном увеличении протромбинового времени).
Подобные эффекты могут наблюдаться у лиц, систематически употребляющих алкоголь. У них гепатотоксичность парацетамола отмечается даже при использовании в терапевтических дозах (2,5-4 г/сутки), особенно если он принимается через короткий промежуток времени после алкоголя ().
Показания
В настоящее время парацетамол рассматривается как эффективный аналъгетик и антипиретик для широкого применения . Он в первую очередь рекомендуется при наличии противопоказаний к и другим НПВС: у больных бронхиальной астмой, у лиц с язвенным анамнезом, у детей с вирусными инфекциями. По анальгезирующей и жаропонижающей активности парацетамол близок к .
Предупреждения
Парацетамол должен с осторожностью применяться у больных с нарушениями функций печени и почек, а также у тех, которые принимают препараты, влияющие на функцию печени.
Дозировка
Взрослые:
по 500-1000 мг 4-6 раз в день.
Дети:
по 10-15 мг/кг 4-6 раз в день.
Формы выпуска:
таблетки по 200 и 500 мг;
сироп 120 мг/5 мл и 200 мг/5 мл;
свечи по 125, 250, 500 и 1000 мг;
"шипучие" таблетки по 330 и 500 мг. Входит в состав комбинированных препаратов соридон, солпадеин, томапирин, цитрамон П
и других.
КЕТОРОЛАК (Торадол, Кетродол )
Основная клиническая ценность препарата его мощный анальгезирующий эффект, по степени которого он превосходит многие другие НПВС.
Установлено, что 30 мг кеторолака, введенного внутримышечно, примерно эквивалентны 12 мг морфина. В то же время, нежелательные реакции, характерные для морфина и других наркотических анальгетиков (тошнота, рвота, угнетение дыхания, запоры, задержка мочи), отмечаются значительно реже. Применение кеторолака не ведет к развитию лекарственной зависимости.
Кеторолак обладает также жаропонижающим и антиагрегационным действием.
Фармакокинетика
Практически полностью и быстро всасывается в желудочно-кишечном тракте, биодоступность при приеме внутрь составляет 80-100%. Максимальная концентрация в крови развивается через 35 минут после приема внутрь и через 50 минут после введения внутримышечно. Выводится почками. Период полувыведения 5-6 часов.
Нежелательные реакции
Наиболее часто отмечаются гастротоксичность и повышенная кровоточивость , обусловленная антиагрегационным действием.
Взаимодействие
При сочетании с опиоидными анальгетиками болеутоляющий эффект усиливается, что дает возможность применять их в более низких дозах.
Внутривенное или внутрисуставное введение кеторолака в сочетании с местными анестетиками (лидокаин, бупивакаин) обеспечивает лучшее обезболивание, чем применение только одного из препаратов, после артроскопии и операциях на верхних конечностях.
Показания
Используется для купирования болевого синдрома различной локализации: почечной колики, болей при травмах, при неврологических заболеваниях, у онкологических больных (особенно при метастазах в костях), в послеоперационном и послеродовом периоде.
Появились данные о возможности применения кеторолака перед операциями в сочетании с морфином или фентанилом. Это позволяет снижать дозы опиоидных анальгетиков на 25-50% в первые 1-2 суток послеоперационного периода, что сопровождается более быстрым восстановлением функции желудочно-кишечного тракта, меньшей тошнотой и рвотой и сокращает срок пребывания больных в стационаре ().
Применяется также для обезболивания в оперативной стоматологии и при ортопедических лечебных процедурах.
Предупреждения
Нельзя применять кеторолак перед длительными операциями с высоким риском кровотечений, а также для поддерживающей анестезии во время операций, для обезболивания родов, купирования болевого синдрома при инфаркте миокарда.
Курс применения кеторолака не должен превышать 7 дней, а у лиц старше 65 лет препарат должен назначаться с осторожностью.
Дозировка
Взрослые:
внутрь 10 мг каждые 4-6 часов; высшая суточная доза 40 мг; продолжительность применения не более 7 дней. Внутримышечно и внутривенно 10-30 мг; высшая суточная доза 90 мг; продолжительность применения не более 2 дней.
Дети:
внутривенно 1-я доза 0,5-1 мг/кг, затем 0,25-0,5 мг/кг каждые 6 часов.
Формы выпуска:
таблетки по 10 мг;
ампулы по 1 мл.
КОМБИНИРОВАННЫЕ ПРЕПАРАТЫ
Выпускается целый ряд комбинированных препаратов, содержащих кроме НПВС другие лекарственные средства, которые, благодаря своим специфическим свойствам, могут усиливать анальгезирующий эффект НПВС, повышать их биодоступность и уменьшать риск нежелательных реакций.
САРИДОН
Состоит из , и кофеина. Соотношение анальгетиков в препарате составляет 5:3, при котором они действуют как синергисты, так как парацетамол в данном случае в полтора раза увеличивает биодоступность пропифеназона. Кофеин нормализует тонус сосудов головного мозга, ускоряет кровоток, не стимулируя в используемой дозе центральную нервную систему, поэтому он усиливает действие анальгетиков при головной боли. Помимо этого, он улучшает всасывание парацетамола. Саридон, в целом, характеризуется высокой биодоступностью и быстрым развитием анальгезирующего эффекта.
Показания
Болевой синдром различной локализации (головная боль, зубная боль, боль при ревматических заболеваниях, дисменорея, лихорадка).
Дозировка
По 1-2 таблетки 1-3 раза в день.
Форма выпуска:
таблетки, содержащие по 250 мг парацетамола, 150 мг пропифеназона и 50 мг кофеина.
АЛКА-ЗЕЛЬТЦЕР
Состав: , лимонная кислота, натрия бикарбонат. Представляет собой хорошо усваиваемую растворимую лекарственную форму аспирина с улучшенными органолептическими свойствами. Натрия бикарбонат нейтрализует в желудке свободную соляную кислоту, уменьшая ульцерогенное действие аспирина. Кроме того, он может усиливать всасывание аспирина.
Применяется, главным образом, при головной боли, особенно у лиц с повышенной кислотностью в желудке.
Дозировка
Форма выпуска:
"шипучие" таблетки, содержащие по 324 мг аспирина, 965 мг лимонной кислоты и 1625 мг натрия бикарбоната.
ФОРТАЛГИН Ц
Препарат представляет собой "шипучие" таблетки, каждая из которых содержит 400 мг и 240 мг аскорбиновой кислоты. Применяется как анальгетик и антипиретик.
Дозировка
По 1-2 таблетки до четырех раз в день.
ПЛИВАЛГИН
Выпускается в виде таблеток, каждая из которых содержит по 210 мг и, 50 мг кофеина, 25 мг фенобарбитала и 10 мг кодеина фосфата. Анальгезирующий эффект препарата усилен за счет наличия наркотического анальгетика кодеина и фенобарбитала, обладающего седативным действием. Роль кофеина рассмотрена выше.
Показания
Боли различной локализации (головная, зубная, мышечная, суставная, невралгия, дисменорея), лихорадка.
Предупреждения
При частом использовании, особенно в повышенной дозе, может возникать чувство усталости, сонливости. Возможно развитие лекарственной зависимости.
Дозировка
По 1-2 таблетки 3-4 раза в день.
РЕОПИРИН (Пирабутол)
В состав входят (амидопирин ) и (бутадион ). В течение многих лет широко применялся в качестве анальгетика. Однако он не имеет преимуществ по эффективности перед современными НПВС и существенно превосходит их по тяжести нежелательных реакций. Особенно высок риск развития гематологических осложнений , поэтому необходимо соблюдать все указанные выше меры предосторожности () и стремиться использовать другие анальгетики. При внутримышечном введении фенилбутазон связывается тканями в месте инъекции и плохо рассасывается, что, во-первых, задерживает развитие эффекта и, во-вторых, является причиной частого развития инфильтратов, абсцессов, поражений седалищного нерва.
В настоящее время применение комбинированных препаратов, состоящих из фенилбутазона и аминофеназона, в большинстве стран запрещено.
Дозировка
Взрослые:
внутрь по 1-2 таблетки 3-4 раза в день, внутримышечно 2-3 мл 1-2 раза в день.
У детей
не применяется.
Формы выпуска:
таблетки, содержащие по 125 мг фенилбутазона и аминофеназона;
ампулы по 5 мл, содержащие по 750 мг фенилбутазона и аминофеназона.
БАРАЛГИН
Представляет собой комбинацию (анальгина ) с двумя спазмолитиками, один из которых питофенон обладает миотропным, а другой фенпивериниум атропиноподобным действием. Применяется для купирования болей, обусловленных спазмом гладкой мускулатуры (почечная колика, печеночная колика и другие). Как и другие лекарственные средства, обладающие атропиноподобной активностью, противопоказан при глаукоме и аденоме простаты.
Дозировка
Внутрь по 1-2 таблетки 3-4 раза в день, внутримышечно или внутривенно по 3-5 мл 2-3 раза в день. Внутривенно вводят со скоростью 1-1,5 мл в минуту.
Формы выпуска:
таблетки, содержащие по 500 мг метамизола, 10 мг питофенона и 0,1 мг фенпивериниума;
ампулы по 5 мл, содержащие по 2,5 г метамизола, 10 мг питофенона и 0,1 мг фенпивериниума.
АРТРОТЕК
Состоит из и мизопростола (синтетический аналог ПГ-E 1), включение которого преследует цель уменьшить частоту и выраженность нежелательных реакций, характерных для диклофенака, в особенности, гастротоксичности. Артротек по эффективности при ревматоидном артрите и остеоартрозе равноценен диклофенаку, а развитие эрозий и язв желудка при его использовании отмечается значительно реже.
Дозировка
Взрослые: по 1 таблетке 2-3 раза в день.
Форма выпуска:
таблетки, содержащие по 50 мг диклофенака и 200 мг мизопростола.
СПИСОК ЛИТЕРАТУРЫ
- Champion G.D, Feng P.H„ Azuma T. et al. NSAID-induced gastrointestinal damage // Drugs, 1997, 53: 6-19.
- Laurence D.R., Bennett P.N. Clinical Pharmacology. 7 th ed. Churcill Livingstone. 1992.
- Insel P.A. Analgesic-antipyretic and antiinflammatory agents and drugs employed in the treatment of gout. In: Goodman & Gilman"s. The pharmacological basis of therapeutics. 9 th ed. McGraw-Hill, 1996, 617-657.
- Нестероидные противовоспалительные средства. (Редакц. статья) // Клин. фармакол. и фармакотер., 1994, 3, 6-7.
- Loeb D.S., Ahlquist D.A., Talley N.J. Management of gastroduo-denopathy associated with use of nonsteroidal anti-inflammatory drugs // Mayo Clin. Proc., 1992, 67: 354-364.
- Espinosa L., Lipani J., Poland M., Wallin B. Perforations, ulcers and bleeds in a large, randomized, multicenter trial of namubetone compared with diclofenac, ibuprofen, naproxen and piroxicam // Rev. Esp. Reumatol., 1993, 20 (suppl. I): 324.
- Brooks P.M., Day R.O. Nonsteroidal antiinfla mmatory drugs differences and similarities // N. Engl. J. Med., 1991, 324: 1716-1725.
- Lieber C.S. Medical disorders of alcoholism // N. Engl. J. Med., 1995, 333: 1058-1065.
- Guslandi M. Gastric toxicity of antiplatelet therapy with low-dose aspirin // Drugs, 1997, 53: 1-5.
- Applied Therapeutics: The clinical use of drugs. 6 th ed. Young L.Y., Koda-Kimble M.A. (Eds). Vancouver. 1995.
- Drugs of choice from the Medical Letter. New York. Revised ed. 1995.
- Marcus A.L. Aspirin as prophilaxis against colorectal cancer // N. Engl.J. Med.,1995, 333: 656-658
- Noble S, Balfour J. Meloxicam // Drugs, 1996, 51: 424-430.
- Konstan M.W., Byard PJ., Hoppel C.L., Davis P.B. Effect of high dose ibuprofen in patients with cystic fibrosis // N. Engl. J. Med., 1995, 332: 848-854.
- Perneger T.V., Whelton P.К., Klag MJ. Risk of kidney failure associated with the use of acetaminophen, aspirin, and nonsteroidal anti-inflammatory drugs // N. Engl. J. Med, 1994, 331: 1675-1712.
- Merck Manual of Diagnosis and Therapy. 16 th ed. Berkow R. (Ed.). Merck & Co Inc., 1992.
- Gillis J.C., Brogden R.N. Ketorolak. A reappraisal of its pharmacodinamic and pharmacokinetic properties and therapeutic use in pain management // Drugs, 1997, 53: 139-188.
| 2000-2009 НИИАХ СГМА | ||
Грамотно построенные тренировки могут гарантировать хорошую форму и самочувствие. Однако иногда тренировочный процесс омрачается болями во время занятия или после выполнения упражнений. Прежде чем продолжить тренинг, необходимо понять, чем вызваны болевые ощущения, и принять меры по их устранению. Если болят колени после тренировки, это может означать как неправильную технику выполнения силовых или кардиоэлементов, так и наличие заболеваний или травм.
Основные причины болей
Чаще всего боли или ощущение, что сильно ноет в коленях после физических нагрузок, возникают из-за следующих причин:
- Недостаточная растяжка и разогрев суставов и мышц перед тренировкой.
- Отсутствие растяжки по окончании тренировки.
- Неверная техника выполнения упражнений, особенно с большими весами.
- Дисбаланс в развитии мышечных групп.
- Частое ношение эластичных бинтов и повязок.
- Нехватка витаминов и неправильное питание.
- Заболевания и травмы коленей.
Чтобы выявить возможную причину болей, необходимо проследить правильность выполнения тренировок и убедиться в сбалансированности питания, достаточном количестве витаминов в организме. Для определения заболеваний проконсультироваться с врачом.
Возможные заболевания
Первое, что делать при возникновении болей, - это обращение за медицинской помощью. Лучший вариант консультации - спортивный врач, который хорошо разбирается в профессиональных нагрузках у спортсменов и может подобрать правильный курс лечения и дать рекомендации по тренингу. Частой причиной проблем с коленями является уменьшение массы синовиальной жидкости, заполняющей суставы, в которой содержатся питательные вещества. С ее уменьшением хрящи начинают тереться друг от друга, что вызывает воспаление и боль.
 Другими распространенными заболеваниями, вызывающими боль в коленях, являются:
Другими распространенными заболеваниями, вызывающими боль в коленях, являются:
- Бурсит - воспаление синовиальной сумки сочленения.
- Ревматоидный артрит - воспалительное заболевание.
- Подагра - накопление солей мочевой кислоты.
- Гонартроз - разрушение хрящевой ткани коленного сустава.

Еще одной причиной боли могут оказаться последствия старых травм, артрозы, повреждение мениска, растяжение сухожилий, ушиб. Некоторые повреждения незаметны сразу, но начинают проявляться спустя месяцы и даже годы. Осмотр специалиста и рентген помогут выявить причину проблемы, после чего будет прописано соответствующее лечение.
До момента выявления заболевания тренинг лучше прекратить.
В случае наличия заболеваний или травм прописывается должное лечение, которое помогает справиться с проблемой. Это могут быть лекарственные средства и процедуры физиотерапии. Но если дело в неправильных тренировках или несбалансированном питании, то проблему можно решить и без медикаментозного лечения.

Для начала стоит наладить свой рацион:

- Необходимо потреблять нужное число белков, жиров и углеводов, в соответствии с выбранным тренингом и образом жизни.
- Следить за нормой калорийности, с учетом сжигаемых в тренажерном зале калорий.
- Обязательно надо потреблять достаточное количество воды, не игнорировать присутствие в пище полезных жиров, которые препятствуют изнашиванию суставов. Даже на программах жиросжигания необходимо употреблять немного растительных жиров, чтобы поддерживать эластичность связок.
Еще требуется проследить за техникой выполнения упражнений, а особое внимание уделить приседаниям, которые чаще всего при неверной технике травмируют коленные суставы. Нужно избегать таких кардиотренировок, как бег, подъемы по ступенькам и прыжки на скакалке, если масса тела чрезмерна. Большой вес давит на колени и повреждает их при нагрузках.
 Обязательно нужно хорошо разогревать мышцы перед тренингом, разминка и растяжка готовят организм к дальнейшей тяжелой работе и помогают избежать повреждений. После тренировки тоже необходимо уделить время растяжке, чтобы закрепить эффект.
Обязательно нужно хорошо разогревать мышцы перед тренингом, разминка и растяжка готовят организм к дальнейшей тяжелой работе и помогают избежать повреждений. После тренировки тоже необходимо уделить время растяжке, чтобы закрепить эффект.
Нужно избегать использования эластичных бинтов: бинтование ускоряет изнашивание суставов, так как препятствует нормальной циркуляции крови. Поэтому без особых причин не стоит злоупотреблять ношением бинтов и повязок. Если их наложение связано с заболеванием, лучше некоторое время не тренировать поврежденную конечность и уделить внимание другим мышечным группам.
Способы обезболивания
Если врач не выявил травму или заболеваний, которые лечатся специальными лекарствами, то для временного обезболивания можно использовать мази для суставов. Желательно выбирать специальные спортивные мази, которые нацелены на восстановление после тренировок. Мазь снимет воспаление и болевые ощущения и поможет быстрее восстановиться.
Лучше всего использовать нестероидные противовоспалительные средства: они притормаживают секрецию ферментов, которые вызывают воспалительный процесс, а также уменьшают отеки суставов. Благодаря применению таких мазей боль исчезает, а подвижность ноги восстанавливается.

Распространенные мази из этой группы:
- Диклофенак-акри, Ортофен.
- Найз.
- Артрозилен.
- Долгит.
- Индометацин.
- Быструмгель.
Лучше проконсультироваться с лечащим врачом, который точнее подберет подходящее лекарство. Иногда рекомендуют наносить разогревающие гели и мази, все зависит от характера боли и причины, вызвавшей ее.
Также спортсменам рекомендуется принимать Глюкозамин-хондроитиновый комплекс, который улучшает состояние хрящей, питает суставы и соединительную ткань, оказывает противовоспалительное действие. Это витаминный комплекс, отпускаемый без рецепта врача.

Как правильно тренироваться?
Наиболее частой причиной, вызывающей боли после тренировки, является неправильная техника приседаний, особенно если упражнение выполняется с тяжелой штангой на плечах. Неполный присед вызывает торможение движения коленными суставами, что чрезмерно их перегружает. Этого можно избежать, приседая более глубоко: минимум до параллели с полом или ниже.
Во время выполнения приседаний колени не должны выходить за границы носков. А на подъеме их нельзя полностью распрямлять, колени должны оставаться немного согнутыми. Также не нужно сразу браться за большие веса. Увеличение нагрузок должно происходить постепенно, не вызывая дискомфорта. Тяжелые снаряды можно использовать только после полного оттачивания техники.

Важно для тренировки ног соблюдать баланс в развитии мышц-антагонистов. Дело в том, что передняя часть бедра (квадрицепс) сильнее задней поверхности - бицепса бедра. Поэтому более развитая мышца при тренинге забирает на себя основную нагрузку. Это вызывает дисбаланс в развитии и может приводить к изнашиванию коленного сустава.
Соблюдение техники, выстраивание правильной программы занятий и здоровое питание помогут избежать болевых ощущений и не навредят здоровью.
- Хондропротекторы
- Глюкокортикостероиды
- Мази и гели
 Артрит плечевого сустава – одна из наиболее распространённых патологий опорно-двигательной системы организма человека. Поэтому лечение этой болезни разработано на сегодняшний день очень хорошо. Самое важное здесь — своевременно обратиться к врачу и выполнять все рекомендации.
Артрит плечевого сустава – одна из наиболее распространённых патологий опорно-двигательной системы организма человека. Поэтому лечение этой болезни разработано на сегодняшний день очень хорошо. Самое важное здесь — своевременно обратиться к врачу и выполнять все рекомендации.
Чем лечить артрит плечевого сустава? В первую очередь в группу средств следует отнести те, которые относятся к нестероидным противовоспалительным. Они могут использоваться как в форме гелей, мазей, так и в таблетках или уколах.
НПВС — это средства, которые помогают избавиться не только от воспаления, но и снять боль. Среди самых популярных можно назвать:
- Индометацин.
- Диклофенак натрия.
- Кетопрофен.
- Напроксен.
- Ибупрофен.
Причём по силе противовоспалительного эффекта на первом месте будет индометацин. Если же говорить про обезболивающее действие, тогда лучше всего использовать кеторолак или кетопрофен.
Если заболевание только начинает проявляться, тогда лучше всего применять те лекарства, которые имеют форму мазей или гелей. Если же патология зашла слишком далеко, тогда идеальными станут те средства, которые выпускаются в форме таблеток, или даже растворов для инъекций.
Следует помнить, артрит плеча при лечении данными препаратами проходит буквально через неделю. Особенно, если заболевание оказалось в острой стадии или является обострением.
Но и сами средства, которые относятся к НПВС, имеют немало побочных явлений, особенно те, которые применяются в форме таблеток. Поэтому перед тем, как начинать принимать то или иное лекарство, надо проконсультироваться со специалистом.
Хондропротекторы
Хондропротекторы – современные препараты, которые используются в лечении любого артрита. Всего известно три поколения хондропротекторов. Но их не так уж и много, если не считать их аналогов, поэтому самые назначаемые следующие:
- Артра.
- Дона.
- Структум.
- Терафлекс.
- Алфлутоп.
- Эльбона.
- Хондролон.
- Хондроитин АКОС.
- Формула-С.
- КОНДРОнова.
- «Жабий камень».
Если использовать их в форме таблеток, то они начинают действовать только через 3 месяца от начала приёма. Эффект, который необходим при лечении артрита плечевого сустава лекарствами, может быть достигнут только через 6 месяцев.
Эффект от приёма инъекционных форм наступает гораздо быстрее. Курс составляет от 10 до 20 уколов.
Третья группа – это заместители внутрисуставной жидкости. В основе этих лекарств – гиалуроновая кислота. Они вводятся внутрь суставов и замещают внутрисуставную жидкость. Её производство значительно снижается при артрозах.
Глюкокортикостероиды
Глюкокортикостероиды – это гормональные препараты, которые применяются только при тяжёлом течении артрита. Симптомы при этом ярко выраженные, а лечение проводится только уколами.
Основной препарат из этой группы – преднизолон, либо дексаметазон. Лекарство вводится непосредственно в сустав, причём одновременно в витаминами из группы В. Однако выполняет эту процедуру только врач и только в условиях стационара.
Для того, чтобы предотвратить побочные эффекты, необходимо тщательно рассчитывать дозу лекарства и вводить его непосредственно в сам сустав. Всего курс предполагает до 5 – 6 таких инъекций, которые проводятся всего лишь раз в неделю.
Мази и гели
 Практически все средства выпускаются в форме гелей или мазей. Это довольно удобный способ использования, да и купить их можно практически в любой аптеке без рецепта врача.
Практически все средства выпускаются в форме гелей или мазей. Это довольно удобный способ использования, да и купить их можно практически в любой аптеке без рецепта врача.
Перед использованием необходимо внимательно прочитать инструкцию. Очень важно в первый раз при использовании провести тест на аллергию. Сделать это довольно просто. Минимально возможное количество препарата нужно нанести на запястье и подождать реакции на протяжении суток. Если за сутки на месте нанесения возникнет какая-либо реакция, а это может быть покраснение, шелушение, крапивница, то от использования данной мази или геля следует отказаться.
Если никакой реакции нет, тогда данный препарат можно применять для лечения. Важно после использования мази или геля обязательно вымыть руки с мылом.
Если на протяжении недели симптомы не пройдут, надо обязательно обратиться к специалисту для подтверждения диагноза, а также для назначения адекватного лечения, которое бы помогло справиться со всеми проявлениями артрита, а именно — с болью и воспалительным процессом.
- Проявления и лечение распространенного остеохондроза поясничного отдела
- Проявления и терапия остеопороза турецкого седла
- 20 способов выполнить планку
- Профилактика как лучший способ предотвращения заболеваний спины
- Классификация, симптомы и лечение межостистого лигаментита позвоночника
- Артроз и периартроз
- Видео
- Грыжа позвоночника
- Дорсопатия
- Другие заболевания
- Заболевания спинного мозга
- Заболевания суставов
- Кифоз
- Миозит
- Невралгия
- Опухоли позвоночника
- Остеоартроз
- Остеопороз
- Остеохондроз
- Протрузия
- Радикулит
- Синдромы
- Сколиоз
- Спондилез
- Спондилолистез
- Товары для позвоночника
- Травмы позвоночника
- Упражнения для спины
- Это интересно
- 21 июня 2018
- Какие упражнения делать при переломе позвонков
- Боли в шее после неудачного кувырка
- Как избавиться от постоянных болей в затылке
- Постоянная боль в спине — что можно сделать?
- Что можно сделать — уже несколько месяцев не могу ходить с прямой спиной
Каталог клиник по лечению позвоночника
Список препаратов и лекарственных средств
2013 — 2018 Vashaspina.ru | Карта сайта | Лечение в Израиле | Обратная связь | О сайте | Пользовательское соглашение | Политика конфиденциальности
Информация на сайте предоставлена исключительно в популярно-ознакомительных целях, не претендует на справочную и медицинскую точность, не является руководством к действию. Не занимайтесь самолечением. Проконсультируйтесь со своим лечащим врачом.
Использование материалов с сайта разрешается только при наличии гиперссылки на сайт VashaSpina.ru.
Что лучше: уколы Диклофенака или Мовалиса?
 При болях в спине, например, при остеохондрозе, могут помочь противовоспалительные средства. Они являются основой базовой терапии при дегенеративно-дистрофических заболеваниях позвоночного столба. Те, кто часто страдает от болей в спине, знают, что данные препараты очень эффективны. К числу таких лекарств относится Мовалис и Диклофенак, и у многих возникает вопрос, какой из них лучше выбрать при болях в спине?
При болях в спине, например, при остеохондрозе, могут помочь противовоспалительные средства. Они являются основой базовой терапии при дегенеративно-дистрофических заболеваниях позвоночного столба. Те, кто часто страдает от болей в спине, знают, что данные препараты очень эффективны. К числу таких лекарств относится Мовалис и Диклофенак, и у многих возникает вопрос, какой из них лучше выбрать при болях в спине?
- Диклофенак и его свойства
- Основные свойства Мовалиса
- Взаимодействие с другими препаратами и передозировка
- Особенности применения Мовалиса
Противовоспалительные средства при остеохондрозе
Большинство патогенетических звеньев болезни можно устранить, используя антивоспалительные препараты. Когда ученые их создают, они рассчитывают на то, что смогут вылечить остеохондроз. На самом деле, применяя нестероидные противовоспалительные препараты, могут иметь место побочные действия, влияющие на работу ЖКТ.
Популярность этих лекарственных средств высокая, это обусловлено несколькими механизмами их действия:
- обезболивающее;
- противовоспалительное;
- патогенетическое.
Почти каждый, кто часто страдает от болей в спине, самостоятельно прибегает к этим средствам в лечении. Их часто назначает лечащий врач и предупреждает, что данные препараты нельзя принимать более 10 дней подряд. После применения обязательно следует делать перерыв, чтобы не навредить здоровью. Нельзя делать уколы или пить таблетки, при язвенной болезни желудка. Если правильно применять нестероидные противовоспалительные лекарства, они эффективно снимают боли.
Диклофенак и его свойства
Этот препарат назначают при ревматических поражениях и других болезнях с выраженным болевым синдромом. Он оказывает противовоспалительное и анальгезирующее воздействие на организм. Благодаря его положительному действию у большинства пациентов:
- снижаются боли при ревматических заболеваниях;
- исчезает припухлость и скованность суставов по утрам;
- улучшается подвижность.
Принимать такой препарат, как Диклофенак нужно строго по инструкции. Следует знать, что это обезболивающее средство может вызывать побочные явления. Его нельзя использовать, если у пациента:
- нарушения в печени и почках;
- сердечная недостаточность;
- язвенная болезнь желудка;
- работа, связанная с повышенным вниманием;
- период беременности или лактации.
Основные свойства Мовалиса
По своей сути Мовалис является аналогом Диклофенака. Он считается одним из наиболее действенных средств нестероидного типа. Медики его часто назначают при лечении заболеваний и нарушений в системе опорно-двигательного аппарата. Мовалис выпускают в нескольких лекарственных формах:
- ампулы для внутримышечных инъекций;
- таблетки;
- ректальные суппозитории.
В составе препарата, главное, действующее вещество — мелоксикам. Оно обладает обезболивающим свойством и приостанавливает развитие воспалительных процессов. Его назначают при следующих проблемах:

Внутримышечно в виде уколов Мовалис можно использовать только в течение первых дней терапии. После этого нужно переходить на другие формы выпуска лекарства.
Благодаря своему эффективному обезболивающему действию Мовалис быстро подавляет медиаторов воспаления. Лекарство хорошо переносится пациентами, за исключением тех, у кого есть противопоказания. К ним относятся:
- аллергия;
- язвенная болезнь;
- прием антикоагулянтов;
- печеночная или почечная недостаточность тяжелой формы;
- воспаление прямой кишки;
- пожилой и детский возраст.
Препарат нельзя принимать в период лактации и во время беременности, а также при лечении бесплодия.
Что лучше: Диклофенак или Мовалис?
 Чтобы ответить на этот вопрос необходимо узнать о явных преимуществах Мовалиса и знать о побочных явлениях обеих препаратов.
Чтобы ответить на этот вопрос необходимо узнать о явных преимуществах Мовалиса и знать о побочных явлениях обеих препаратов.
Мовалис относится к препаратам нового поколения и отличается от многих других аналогичных средств не сильно выраженными побочными действиями. Если сравнивать его с Диклофенаком, то у Мовалиса есть существенное преимущество — его можно применять дольше других аналогов. Лечение должен назначать лечащий врач, чтобы провести полный курс. Мовалис является хондронейтральным, поэтому уколы препарата не оказывают негативного воздействия на хрящевые ткани. Такое свойство является очень важным при многих заболеваниях позвоночника и суставов. Чаще всего такие болезни сопровождаются болями и характеризуются обменными процессами в организме.
Препарат Мовалис обычно назначают, когда болевой синдром неярко выраженный. Боль средней степени связана, как правило, с воспалительным процессом. Ученые проводили исследования в течение полугода, чтобы сравнить два препарата: Диклофенак и Мовалис. Для этой цели было отобрано более 300 желающих поучаствовать в исследованиях. Большинство из них имели проблемы с суставами и позвоночником.
В ходе исследования оба препарата показали высокую эффективность, но отличались по степени побочных явлений. По влиянию на развитие побочных явлений Мовалис проявился у 11%, а Диклофенак у 14% пациентов.
Взаимодействие с другими препаратами и передозировка
 Перед тем как использовать Мовалис в лечебных целях, стоит знать, что если его применять совместно с диуретическими средствами, нужно периодически проверять почки. Также рекомендуется пить больше жидкости. Данное лекарство может повлиять и снизить эффективность препаратов, нормализующих кровяное давление. Мовалис может отрицательно повлиять на функции внутриматочной спирали.
Перед тем как использовать Мовалис в лечебных целях, стоит знать, что если его применять совместно с диуретическими средствами, нужно периодически проверять почки. Также рекомендуется пить больше жидкости. Данное лекарство может повлиять и снизить эффективность препаратов, нормализующих кровяное давление. Мовалис может отрицательно повлиять на функции внутриматочной спирали.
Не рекомендуется совмещать употребление Мовалиса и его аналогов с алкогольными напитками, это категорически запрещено.Такое сочетание может негативно отразиться на работе печени и обострить гепатит, язвенную болезнь. Часто случается, что игнорируя рекомендации у пациентов во время лечения и употребления алкоголя, появлялась сильная боль в области эпигастрия.
Мовалис имеет свойство накапливаться в тканях организма, особенно если больной слишком долго применял лекарство. Когда пациент испытывает болевые ощущения, то чаще всего доза препарата бывает завышенной. Если доза употребления будет выше средней, то это может вызвать усиление побочных явлений. В этом случае рекомендуется сделать очистку желудка с помощью промывания, но, только если препарат был принят меньше 1 часа назад. В случаях более тяжелых обязательно нужно обращаться в службу скорой помощи.
Особенности применения Мовалиса
 Лечащий врач чаще всего назначает сразу после приема больного уколы Мовалиса. Его раствор для инъекций нельзя совмещать с растворами других препаратов в одном шприце. Это связано с его потенциальной несовместимостью. Применять Мовалис в качестве инъекций можно только внутримышечно. Уколы оказывают самое эффективное воздействие во время лечения по сравнению с таблетками и свечами.
Лечащий врач чаще всего назначает сразу после приема больного уколы Мовалиса. Его раствор для инъекций нельзя совмещать с растворами других препаратов в одном шприце. Это связано с его потенциальной несовместимостью. Применять Мовалис в качестве инъекций можно только внутримышечно. Уколы оказывают самое эффективное воздействие во время лечения по сравнению с таблетками и свечами.
Любая лекарственная форма имеет свои плюсы и минусы, поэтому таблетки не являются исключением. Самый основной недостаток — негативное воздействие на органы пищеварения. Поскольку препарат подавляет синтез простагландинов, участвующих в формировании воспалительных процессов он, не может влиять на синтез подобных простагландинов в слизистой оболочке желудка. В остальных аналогичных нестероидных противовоспалительных средствах подавляется синтез всех абсолютно простагландинов.
Таблетки в отличие от других форм выпуска лекарства имеют более мягкие свойства действовать на организм. Их действие не так быстро проявляется., поэтому при болях их рекомендуется применять совместно с уколами. Если болевые ощущения не сильно проявляются, тогда достаточно одних таблеток.
Наиболее удобными в применении считаются свечи, поскольку при введении они быстро всасываются и сразу начинают проявлять свои свойства. Они активно применяются многими пациентами не только при болях в спине, но и в гинекологии, урологии.
В итоге, можно сказать, что Мовалис более безопасен в применении, чем Диклофенак. Это очень важно знать пациентам, которые испытывают нестабильные состояние здоровья, когда принимают лекарства.