Препараты для лечения мастопатии. Медикаментозное лечение мастопатии: список препаратов и средств для защиты женского здоровья Особенности гормональных средств от беременности
Доброкачественные заболевания молочных желез встречаются у каждой четвертой женщины после 35 лет. Несмотря на то, что в 99% случаев они не перерождаются в злокачественную патологию, фоном для ее развития мастопатия стать может. Как правильно и без вреда для собственного здоровья предохраняться от беременности женщинам с подобными заболеваниями молочных желез? До сих пор бытует мнение, что прием противозачаточных препаратов повышает риск развития онкологии, в том числе груди. Можно ли использовать оральные контрацептивы при мастопатии с пользой для здоровья?
Читайте в этой статье
Влияние гормонов на мастопатию
Молочная железа — орган-мишень для эстрогенов, андрогенов и гестагенов, гормонов гипофиза и некоторых других частей эндокринной системы. Именно поэтому патология груди — первый сигнал о нарушении работы организма. Наиболее чувствительна молочная железа к половым гормонам. Нарушение их баланса приводит к развитию мастопатии и ее неприятных проявлений.
Основное влияние на развитие доброкачественных заболеваний молочной железы оказывают эстрогены, прогестерон и пролактин. Дисбаланс приводит к некоординированному росту тканей и возникновению патологических очагов.
Эстрогены преобладают в гормональном фоне в первую фазу цикла. Они стимулируют рост и размножение клеток молочной железы. Прогестерон в некоторой степени ограничивает влияние эстрогенов, уменьшает чувствительность тканей к ним. Он способствует дифференцировке вновь образовавшихся структур. Пролактин усиливает секреторные свойства клеток молочной железы. В норме он оказывает свое существенное влияние только в период беременности и грудного вскармливания. При повышении его уровня в обычном состоянии увеличивается чувствительность клеток молочной железы к эстрогенам.
Чаще всего у женщин развиваются состояния, приводящие к избытку эстрогенов и недостатку прогестерона. В итоге клетки молочной железы образуются в неограниченном количестве, рост их нарушается — появляются кисты, фиброаденомы и т.п.
Значимую роль в функционировании органа оказывают гормоны щитовидной железы. При гипотиреозе, аутоиммунном поражении в молочных железах ответно появляются признаки патологического роста.
Учитывая все эти нюансы, врач, грамотно и адекватно назначая оральные контрацептивы при , дает шанс на улучшение состояния груди.
Многие считают, что при наличии доброкачественных заболеваний молочных желез не разрешается прием контрацептивных препаратов. И связывают это с повышением риска развития . Однако многочисленные исследования в этой области доказали отсутствие какой-либо взаимосвязи между этими процессами. И даже наоборот: гормоны можно использовать для профилактики прогрессирования мастопатии.
Полезное видео
Смотрите о причинах развития мастопатии на видео:
ОК как способ остановить развитие патологии
Итак, гормональные противозачаточные полезны не только с целью предохранения от нежелательной беременности, но и для молочных желез. Лечебный эффект обусловлен следующим:
- Оральные контрацептивы при регулярном их использовании уменьшают пролиферативные процессы в груди. Другими словами, не происходит бесконтрольный рост клеток с формированием кист, фиброаденом и т.п. Это достигается в первую очередь благодаря налаживанию менструальной функции и регулированию связей в системе гипоталамус — гипофиз — яичники — молочные железы.
- Оральные контрацептивы помогают снизить уровень эстрогенов в крови. Тем самым они защищают грудь от их чрезмерного влияния.
- Прием гормональных препаратов оказывает лечебный эффект на органы репродуктивной системы женщины. Особенно полезно их использование при воспалительных заболеваниях, функциональных кистах, . Отдельно каждая патология вносит лепту при формировании мастопатии, а при лечении этих патологий минимизируются изменения в молочных железах.
Доказано, что прием оральных контрацептивов в течение года снижает риск развития мастопатии на 60 — 70%. Причем с увеличением длительности использования процент повышается.
Именно поэтому у всех женщин с сопутствующей гинекологической патологией гормональные противозачаточные являются идеальным выбором для лечения и .
Особенно важно предупреждение патологии молочной железы в период завершения менструальной функции. Это обусловлено тем, что именно для перименопаузы характерны различные сбои цикла и появление гинекологических заболеваний — , гиперплазий и т.п. Для женщин этого возраста показано назначение гестагенного компонента для лечения и профилактики заболеваний половых органов и груди. К подобным препаратам относятся «Депо-провера», « », «Норколут» и другие.
К достоверным результатам от приема ОК при мастопатии можно отнести следующее:
- Длительное регулярное использование противозачаточных снижает риск рака молочной железы в 2 раза. Эффект от приема сохраняется на протяжении 10 лет, поэтому предпочтительно использовать гормональные контрацептивы после 30 – 35-летнего возраста.
- Правильно подобрав лекарство, можно снять напряженность и болезненность молочных желез.
- Использование ОК уменьшает скорость прогрессирования мастопатии.
Однако к выбору лечения и назначения противозачаточных следует отнестись серьезно, не пренебрегая консультацией специалиста. Гормональные контрацептивы при мастопатии показаны не при всех формах. Например, в случае наличия узловых образований ОК не допустимы к применению. Данную форму патологии следует лечить оперативным путем.
Риск от приема гормональных контрацептивов
Многие женщины считают, что прием противозачаточных опасен по многим позициям. Однако последние исследования в этой области давно доказали обратное. Какие же основные страхи?
Риск развития онкологии
Бытует мнение, что прием гормональных контрацептивов увеличивает вероятность развития рака молочной железы. Однако однозначных достоверных исследований по этому направлению нет. Обусловлено это тем, что подобные наблюдения сопряжены с определенными трудностями. И, самое главное, невозможно отследить влияние КОК через 10 или 20 лет. А именно через такой промежуток времени в большинстве случаев и возникает рак груди.
Также сложно выделить воздействие именно данных препаратов от поведенческих реакций и репродуктивного анамнеза женщины. Поэтому говорить, что прием оральных контрацептивных приводит к раку молочных желез, скорее неверно, чем считать это истиной.
Можно ли принимать контрацептивы при мастопатии, если на протяжении нескольких поколений встречались онкологические заболевания груди? Оказывается, девушки с семейной предрасположенностью к раку груди никак не повышают свой риск заболеть, постоянно принимая оральные противозачаточные. Это доказывают многолетние наблюдения за такими группами.
Регулярное использование противозачаточных в первую очередь снижает вероятность развития онкологии яичников и тела матки, и в значительно меньшей степени — молочной железы.
Развитие другой патологии груди
Иногда некорректно подобранные оральные контрацептивы могут спровоцировать болезненность и нагрубание молочных желез. Как правило, подобный эффект наблюдается при завышенной дозе эстрогенов — свыше 0,3 мкг. В подобных ситуациях следует либо заменить препарат, либо скорректировать терапию. Эффективно добавление приема витамина Е.
Также использование КОК иногда может спровоцировать появление выделений из груди. Как правило, это явление обусловлено созданием искусственного гормонального фона и ответного увеличения выработки пролактина.
Мастопатия — доброкачественное заболевание молочных желез, но оно приносит немало беспокойств женщине. Что делать, чтобы не дать усугубиться заболеванию? Полезные советы:
- Следует регулярно наблюдаться у гинеколога или маммолога. Если у женщины еще сохранена менструальная функция, ультразвуковое исследование необходимо проводить не реже одного раза в два года. В период менопаузы наиболее информативна маммография.
- Ежемесячно следует самостоятельно обследовать грудь в первые дни цикла.
- Желательно проходить необходимое лечение. Какие контрацептивы можно при диффузной мастопатии, витамины, фитопрепараты в конкретной ситуации подскажет маммолог или даже гинеколог. Самолечение может только усугубить ситуацию.
- Здоровый образ жизни, правильное и сбалансированное питание, умение справляться со стрессовыми ситуациями, достаточный сон – все это профилактика прогрессирования многих заболеваний, в том числе и мастопатии. Полезно осваивать различные успокоительные методики, упражнения для релаксации и т.п. Все это будет помогать сохранять работу нервной системы на должном уровне.
Несмотря на некоторую настороженность в общественности по отношению к гормональным препаратам, доказано, что с их помощью можно снизить проявления многих заболеваний, в том числе мастопатии. Также важно, что регулярный и длительный прием оральных контрацептивов достоверно снижает риск развития рака тела матки, яичников, молочной железы. Современная медицина предлагает много способов для лечения и профилактики патологии груди, но наиболее действенные схемы может подобрать только специалист после комплексного обследования женщины.
Мастопатия (фиброзно-кистозная болезнь или фиброаденоматоз) представляет собой доброкачественное заболевание молочных желез, выражающееся в патологическом разрастании их соединительной и железистой тканей и сопровождающееся формированием уплотнений и кист. С данным заболеванием сталкивается около шестидесяти-восьмидесяти процентов женщин репродуктивного возраста от 18 до 45 лет.
Возраст 30-45 лет является пиком заболеваемости мастопатией. Гормональный дисбаланс является наиболее частой причиной мастопатии. Гормоны эстроген и прогестерон, которые ежемесячно осуществляют регуляцию двухфазного менструального цикла у женщин, оказывают прямое воздействие на ткани молочных желез. Под влиянием эстрогенов, образующихся в первую фазу менструального цикла, в норме осуществляется процесс разрастания тканей в молочных железах. Прогестерон, образующийся во вторую фазу менструального цикла, тормозит влияние эстрогенов, ограничивая при этом процессы роста. Различные факторы, носящие неблагоприятный характер, приводят к тому, что в организме возникает нехватка прогестерона и избыток эстрогенов, что содействует повышенному разрастанию тканей молочных желез и развитию мастопатии.
В редких случаях мастопатия может возникнуть из-за чрезмерной выработки гормона пролактина гипофизом. Пролактин в норме может вырабатываться в больших количествах лишь в двух случаях – в период беременности и кормления грудью. Однако пролактин может вырабатываться с избытком и даже в тех случаях, когда женщина не беременна, что не нормально, результатом чего и становится развитие мастопатии.
Другими причинами развития мастопатии, кроме гормональных нарушений, могут служить:

Различают узловую и диффузную мастопатии. Узловая мастопатия (наличие узла в железе) может быть в виде фиброаденомы (доброкачественная опухоль) или кисты (жидкостное образование). Диффузная мастопатия характеризуется наличием множества узлов в молочной железе.
В зависимости от структуры узлов диффузную мастопатию разделяют на:
Симптомы мастопатии.
Симптомы мастопатии находятся в прямой зависимости от вида мастопатии, психологического характера женщины и сопровождающих мастопатию заболеваний. Но наиболее частым симптомом мастопатии являются тупые ноющие боли в молочной железе (особенно при диффузной форме мастопатии) перед менструацией (“масталгия” или “мастодиния”), нагрубание и увеличение объема груди, что объясняется отечностью соединительной ткани молочной железы. Эти симптомы присутствуют у большинства женщин, страдающих данным заболеванием (90%).
Другим нередко встречающимся симптомом мастопатии являются выделения из сосков, которые могут быть белого, прозрачного или даже зеленоватого цвета. Исключением являются кровяные выделения, при появлении которых следует немедленно обратиться к врачу.

Самообследование в домашних условиях (посредством пальпации) позволяет выявить небольшие узелковые уплотнения в груди в случае с диффузной мастопатией. При узловой форме можно нащупать единичное образование в груди. При мастопатии могут увеличиваться и лимфоузлы (10% случаев) в подмышечной области, что не составит особого труда выявить это самостоятельно при обследовании.
Следует различать мастопатию и признаки предменструального синдрома (ПМС). Нередко многие женщины подобные симптомы воспринимают как некую «природную» особенность, что не так. Поэтому при появлении вышеописанных симптомов следует немедленно обратиться за консультацией к маммологу.
Диагностика мастопатии.
На приеме врач-маммолог для диагностики мастопатии осуществляет поверхностное и глубокое ощупывание молочных желез в положениях стоя и лежа. Также тщательным образом осматривает соски на наличие каких-либо патологических выделений из них. Помимо осмотра груди, врач ощупывает лимфоузлы в подмышечной, в под- и надключичных областях. Кроме того, проводится тщательный осмотр щитовидной железы в целях исключения нарушения ее работы.
Для диагностики мастопатии также применяются:
При выявлении фиброаденомы показана консультация онколога-маммолога.
Лечение мастопатии.

Лечение мастопатии напрямую связано с видом мастопатии и причины ее вызвавшей, поэтому оно подбирается в каждом конкретном случае индивидуально. Лечение мастопатии может осуществляться посредством консервативного и хирургического вмешательства. Консервативное лечение может применяться при диффузных формах мастопатии, выражающееся в применении гормональных и негормональных препаратов.
Медикаментозное лечение мастопатии.
В целях регулирования циклических изменений в системе гипоталамус-гипофиз-яичники назначается гормональное лечение, которое, воздействуя на ткани молочной железы, нормализует гормональный фон. Как правило, назначают:
У женщин после сорока лет наличие сопутствующих заболеваний вызывает противопоказания к гормонотерапии. Любое гормональное лечение независимо от возраста должно осуществляться после определения гормонального статуса.
Лечение мастопатии с помощью негормональных препаратов сочетают с гормонотерапией или осуществляют отдельно. Препараты данной группы быстро локализуют симптомы мастопатии при легких формах заболевания, а при соблюдении женщиной здорового образа жизни способствует полному излечению данного заболевания. Негормональное лечение мастопатии осуществляется с помощью нестероидных противовоспалительных препаратов (например, Диклофенак), фитопрепаратов и витаминов.
Наибольшей популярностью среди фитопрепаратов пользуется Мастодинон, благодаря которому снижается уровень пролактина в крови, что содействует устранению аномальных процессов в молочной железе. Помимо этого, действие данного препарата осуществляет регулирование менструального цикла и довольно быстро устраняет симптомы заболевания. Данный препарат рекомендуется для длительного применения до полного выздоровления (до трех месяцев без перерыва), поскольку с его переносимостью не возникаем каких-либо сложностей.
Если причиной мастопатии стали разного рода психологические проблемы, то в качестве лечения назначаются успокаивающие средства (настойки пустырника, валерианы и т.п). В качестве витаминотерапии рекомендуется длительное применение витаминов группы A, B, C и E, а также препараты, содержащие йод (Йодомарин, Йод-актив).

Оперативное лечение мастопатии.
Хирургическое лечение показано в случае наличия узловой мастопатии, большей частью при фиброаденомах (более 2 см), и в редких случаях при образовании кисты. В случаях небольшого размера фиброаденомы показано постоянное наблюдение у маммолога.
Существует два вида оперативного лечения при мастопатии — когда одновременно с молочной железой удаляют опухоль (секторальная резекция) и когда происходит удаление только опухоли или кисты (энуклеация или вылущивание).
Показания к оперативному лечению мастопатии:
- подозрение на злокачественную опухоль по результатам биопсии;
- быстрый рост фиброаденомы (увеличение в 2 раза в течение 3-х месяцев);
- в случае наличия единичной кисты рекомендовано удаление жидкости через прокол образования, но при возобновлении процесса образования узловой кисты осуществляется вылущивание.
- Рецидив мастопатии после лечения. Чаще всего это связано с не обнаруженными нарушениями гормонального фона.
- Рак молочной железы. У женщин с фиброаденомами риск перехода данного заболевания в рак значительно увеличивается. В случаях с диффузной мастопатией такое осложнение невероятно мало.
- спустя 1,5 часа — для дезогестрела (показатель плазменной концентрации — 2 нг в 1 мл);
- спустя 1-2 часа — для этинилэстрадиола (показатель плазменной концентрации — 80 пг в 1 мл).
- для дезогестрела — от 62 до 81%;
- для этинилэстрадиола — порядка 60% (это связано с пресистемной конъюгацией и эффектом первого прохождения вещества через печеночный барьер).
- для 3-кето-дезогестрела — 30 часов (продукты метаболизма экскретируются с мочой и содержимым кишечника в пропорции 4:6);
- для этинилэстрадиола — 24% (примерно 40% вещества и его метаболитов выводятся с мочой, оставшиеся примерно 60% — с содержимым кишечника).
- непереносимость какого-либо компонента препарата;
- беременность ;
- лактация ;
- серьезные болезни печени ;
- функциональные (доброкачественные) гипербилирубинемии (в том числе редкие наследственные пигментные гепатозы);
- указанная в анамнезе желтуха беременных ;
- семейные формы гиперлипидемий ;
- указанные в анамнезе опухоли печени ;
- умеренно выраженная или тяжелая артериальная гипертензия ;
- указанные в анамнезе тромбозы или тромбоэмболии . наличие явно выраженных и/или множественных факторов риска их развития, а также наличие в анамнезе сведений о том, что у женщины имели место предвестники тромбоза ;
- герпес II типа ;
- влагалищные кровотечения неясной природы происхождения ;
- обнаруженные эстрогензависисымые опухоли или наличие подозрений на них;
- тяжелые формы сахарного диабета (с ангиопатией );
- диабет беременных ;
- нарушеня системы гемокоагуляции ;
- сильный зуд . отоспонгиоз (или их прогрессирование), связанные с предыдущей беременностью или приемом глюкокортикостероидов .
- артериальная гипертензия ;
- тромбоэмболии вен и артерий (в том числе образование тромбов в глубоких венах . инсульт . инфаркт миокарда и т.д.);
- тромбоэмболия вен и артерий печени и почек . а также тромбоэмболия ретиальных и/или мезентериальных вен и артерий (очень редко);
- спровоцированная отоспонгиозом потеря слуха ;
- порфириновая болезнь ;
- гемолитико-уремический синдром ;
- обострение течения реактивной системной красной волчанки (в редких случаях);
- исчезающая после отмены средства ревматическая хорея (в крайне редких случаях).
Тот или иной вид оперативного вмешательства при лечении узловой мастопатии осуществляется под общей или местной анестезией и длится в среднем около 30-40 минут. Как правило, после такой операции домой можно возвращаться уже на следующий день после операции или даже в день операции. Швы снимаются на 7-10 сутки после операции.
Быстрота выздоровления находится в прямой зависимости от образа жизни в данный период времени. Поэтому следует в период выздоровления отказаться от употребления кофе, чая, какао и шоколада, поскольку в их составе присутствуют метилксаптины, которые могут ускорять развитие диффузной мастопатии и существенно усиливать болевые ощущения. Также необходимо больше двигаться, отказаться от сигарет и спиртного, избегать стрессов, высыпаться (8 часов). Кроме того, следует в свой рацион добавить рыбу, отварное мясо и растительные продукты.
Большое значение имеет правильный выбор бюстгальтера, который должен безупречно подходить по размеру и форме, поскольку иначе это может привести к постоянной деформации груди, либо к перегрузке связочного аппарата.
При мастопатии любой формы необходимо отказаться от любых видов тепловых процедур (баня, сауна, солярий и т.д.).
Лечение мастопатии народными средствами.
Для локализации болевого симптома при диффузной мастопатии можно использовать красную свеклу, свежую тыкву или ржаной хлеб. Свеклу натирают на мелкой терке, перекладывают на марлю и прикладывают к больной груди на 30 минут. Вместо свеклы можно применять тыкву.
Ржаной хлеб оборачивают мокрой марлей и кладут в духовку. Подогретый компресс прикладывают к больному месту до полного остывания. Данные средства народной медицины можно использовать несколько раз в день. Но лечебный эффект от такого рода процедур носит временный характер. Поэтому данные средства можно применять в качестве поддерживающего лечения наряду с основным.

Возможные осложнения мастопатии:
Профилактика мастопатии.
В целях профилактики мастопатии необходимо раз в месяц самостоятельно обследовать грудь путем пальпации молочных желез (ощупывания). Делать это следует на 5-7 день менструального цикла в положении лежа и стоя. Ощупывание груди необходимо начинать с подмышечной области по направлению к соску. Затем необходимо мягкими движениями ощупывать грудь вертикально сверху вниз. В случае обнаружения каких-либо уплотнений необходимо срочно обратиться к врачу. Своевременное лечение предотвратит прогрессирование мастопатии и развитие онкологии.
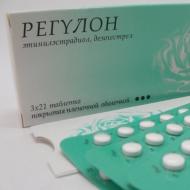
Регулон
Состав
В состав Регулона входят 30 мкг этинилэстрадиола и 150 мкг дезогестрела . а также вспомогательные компоненты: стеарат магния (Magnesium stearate), ?-токоферол (Аlpha-tocopheryl acetate), кремния диоксид коллоидный (Silicon dioxide colloidal), стеариновая кислота (Stearic acid), повидон (Povidone), картофельный крахмал (Solani amylum), лактозы моногидрат (Lactose monohydrate).
Пленочная оболочка изготавливается с использованием макрогола 6000 (Macrogol 6000), пропиленгликоля (Propylene glycol), гипромеллозы (Hypromellose).
Форма выпуска
Регулон поступает в аптеки в форме покрытых пленочной оболочкой таблеток. Таблетки расфасованы по 21 штуке в блистеры, по 1 или по 3 блистера в одной картонной упаковке.
Фармакологическое действие

Препарат относится к группе комбинированных монофазных пероральных противозачаточных средств . Фармакологическое действие Регулона — контрацептивное . эстроген-прогестагенное .
Фармакодинамика и фармакокинетика
Согласно аннотации, в основе механизма действия препарата лежит способность его активных веществ подавлять синтез гонадотропинов гипофизом (в частности, лютеинизирующего и фолликулостимулирующего гормонов ).
Это затрудняет овуляцию . способствует повышению плотности цервикальной слизи и, как следствие, предотвращает проникновение сперматозоидов во внутреннее пространство тела матки .
Этинилэстрадиол представляет собой синтетический аналог эстрадиола . который начинает вырабатываться в организме женщины, начиная с первой менструации.
Дезогестрел оказывает выраженный гестагенный и антиэстрогенный эффект . аналогичный тому, который оказывает эндогенный прогестерон . Вещество характеризуется слабой анаболической и андрогенной активностью .
В период приема таблеток Регулон у женщины (в случае исходной меноррагии ) существенно сокращается кровопотеря во время менструации и улучшается состояние кожного покрова (в особенности при наличии вульгарных угрей ).
И дезогестрел . и этинилэстрадиол и быстро и практически в полном объеме всасываются из пищеварительного тракта. Дезогестрел сразу же метаболизируется с образованием биологически активного метаболита — 3-кето-дезогестрела .
Плазменнная концентрация достигает своего максимума:
Показатель биодоступности:
Период полувыведения:
Показания к применению
В аннотации к Регулону указывается, что главное предназначение препарата — предохранение от нежелательной беременности .
Однако исследования подтверждают, что помимо противозачаточного эффекта . Регулон характеризуется еще и наличием эффекта лечебного. Так, на вопрос “таблетки — от чего они?” инструкция к препарату отвечает, что применение Регулона целесообразно при дисфункциональных маточных кровотечениях . предменструальном синдроме . дисменорее и т.д..
Препарат эффективно снимает периодически возникающие ноющие боли в нижней части живота, способствует уменьшению болезненности и обильности менструальных кровотечений, диспаурении . устраняет незначительные выделения темного цвета из половых путей в перименструальном периоде, а также болезненность молочных желез.
Его нередко назначают для повышения эффективности назначаемой при эндометриозе терапии. При миоме матки средство назначают с целью остановить рост опухоли (это целесообразно, если диаметр последней не превышает 2 см). Кроме того, Регулон способствует рассасыванию ретенционных кист яичников .
После 40 лет, когда женщина, как правило, уже решила вопросы планирования семьи и рождения необходимого количества детей, Регулон позволяет предупредить аборт и его неблагоприятные последствия (если верить статистике, большая часть беременностей в этом возрасте заканчивается искусственным абортом).
Противопоказания
Противопоказаниями к применению Регулона являются:
Побочные действия Регулона
Наиболее опасные побочные эффекты Регулона, которые требуют отмены препарата, относятся:
К группе менее серьезных побочных действий препарата относятся:
Противозачаточные таблетки Регулон: инструкция по применению
Как правильно принимать Регулон?
Таблетки начинают пить с 1 дня менструального цикла . по одной в день, в одно и то же время суток, на протяжении 3 недель (21 дня). После того, как будет допита последняя таблетка, необходимо выдержать семидневный интервал, во время которого должно пройти кровотечение, подобное менструальному.
На 8 день после того, как была допита последняя таблетка (через 4 недели после начала приема препарата, в тот же день недели), даже если кровотечение не остановилось, прием таблеток возобновляют из очередного блистера.
По вышеописанной схеме таблетки принимают до тех пор, пока сохраняется потребность в контрацепции. Если женщина пьет таблетки, соблюдая все указанные в инструкции на Регулон правила и рекомендации, противозачаточный эффект сохраняется также во время семидневного интервала.
Первый прием таблетки
Первую таблетку препарата пьют в 1 день цикла. При этом в использовании дополнительных методов контрацепции необходимости нет. Если прием начинают в интервале между 2 и 5 днями цикла, то на протяжении первых 7 дней первого цикла применения Регулона следует прибегать к использованию барьерных контрацептивов .
Если после начала менструального кровотечения прошло больше 5 дней, прием препарата целесообразно начинать в следующем цикле.
Как пить Регулон после родов?
В случае, если женщина не кормит грудью, спустя 21 день после родов она может начинать прием таблеток (после предварительной консультации со своим гинекологом). В подобной ситуации необходимость в использовании дополнительных средств контрацепции отсутствует.
Если после родов имел место половой контакт, то начало приема Регулона рекомендуется отложить до следующего цикла.
Если препарат начинают принимать позднее чем через 3 недели после родов, в первые 7 дней первого цикла приема следует прибегать к дополнительным методам контрацепции.
Прием таблеток после аборта
Если нет никаких противопоказаний, таблетки разрешается пить уже с 1 дня после аборта . причем не дополняя их другими контрацептивами.
Также Регулон нередко назначают после выскабливания.
Целесообразность назначения таблеток после аборта/выскабливания (в частности, после замершей беременности ) обусловлена необходимостью восстановить нормальную функцию яичников и предупредить развитие воспалительных осложнений, которые по статистике отмечаются примерно у каждой третьей перенесшей повторный аборт женщины.
Оптимальными средствами считаются препараты, в состав которых входит высоактивное гестагенное вещество . которое не обладает побочными эффектами, и, в частности, выпускаемые компанией Гедеон Рихтер таблетки Регулон.
Переход на Регулон с других гормональных препаратов
При переходе на препарат с другого противозачаточного средства первую таблетку следует выпить на следующий день после завершения рассчитанной на 28 дней упаковки (21 день приема + 7 дней перерыва). Необходимости использовать дополнительные противозачаточные средства нет.
При переходе на Регулон с мини-пили . первую таблетку принимают в 1 день цикла, не дополняя прием использованием других методов контрацепции.
Если в период приема мини-пили не возникло менструального кровотечения, Регулон можно начинать принимать в любой день цикла, но лишь после того, как будет исключена беременность.
В первые 7 дней первого цикла приема существует необходимость в дополнительных мерах предохранения, для чего обычно используют презерватив, колпачок со спермицидным гелем или же воздерживаются от половых контактов. Календарный метод контрацепции в данном случае неэффективен.
Отсрочка менструации
Когда необходимо отсрочить менструацию . таблетки продолжают принимать, не делая перерыв в 7 дней. При отсрочке менструального кровотечения могут возникать прорывные кровотечения или мажущие выделения, которые однако не снижают контрацептивный эффект препарата.
Регулярный прием таблеток восстанавливают после 7-мидневного интервала.
Как принимать Регулон при пропуске таблетки?
Если после пропуска приема таблетки прошло не больше 12 часов, забытую таблетку принимают сразу же после того, как о ней вспомнили. Дальнейший прием продолжают про привычной схеме.
Если интервал между приемами более 12 часов, надежность препарата в данном цикле не может считаться стопроцентной. Поэтому до следующего цикла следует использовать дополнительные противозачаточные средства.
При пропуске 1 таблетки в первые 7-14 дней цикла следует принять сразу 2 таблетки на следующий день, после чего прием продолжают по обычной схеме с использованием дополнительных контрацептивов до завершения цикла.
Если таблетка была пропущена в интервале между 14 и 21 днем, регулярный прием продолжают, приняв забытую таблетку и не делая 7-мидневного перерыва.
При пропуске приема повышается риск овуляции и\или появления кровянистых влагалищных выделений . Это обусловлено тем, что в состав препарата входит минимальная доза эстрогена . и требует использования дополнительных противозачаточных средств.
Передозировка
Симптомами передозировки Регулоном являются:
Поскольку средство не имеет специфического антидота. для купирования симптомов передозировки прибегают к назначению симптоматической терапии. Первая помощь после приема высокой дозы Регулона — это промывание желудка (его рекомендуется сделать в первые два-три часа после приема таблеток).
Взаимодействие
Кроме того, применяемые в комбинации с Регулоном, эти препараты повышают вероятность возникновения прорывных кровотечений.
Уровень индукции достигает максимума не ранее, чем спустя 2-3 недели, однако может сохраняться до 4 недель после отмены препарата.
Нарушение менструального цикла и снижение контрацептивного эффекта могут отмечаться при одновременном применении с:
В случае, когда прием вышеперечисленных препаратов необходим, рекомендуется предохраняться с использованиембарьерных контрацептивов (в течение всего периода лечения, а также на протяжении дополнительных 7-28 дней, в зависимости от того, какое лекарство было назначено).
При необходимости применения антикоагулянтов в период приема Регулона необходимо проводить дополнительный мониторинг протромбинового времени . В отдельных ситуациях может потребоваться коррекция режима дозирования антикоагулянта .
Из-за повышенной вероятности осложнений не следует сочетать Регулон сгепатотоксическими средствами .
На фоне приема пероральных контрацептивов может:
Условия продажи
По рецепту.
Условия хранения
Оптимальный температурный режим для хранения Регулона — от 15 до 30 градусов Цельсия. Беречь от детей.
Срок годности
36 месяцев.
Особые указания
Если прием Регулона сопровождается ухудшением показателей печеночных проб, рекомендуется сразу же прекратить прием таблеток.
В первые несколько месяцев приема препарата могут отмечаться ацикличные межменструальные кровотечения . которые не являются основанием для отмены таблеток. Тем не менее, если они продолжаются на протяжении трех месяцев и более, необходимо пройти детальное обследование.
Поскольку у курящих женщин прием Регулона сопровождается повышенным риском тромбоэмболических осложнений . им рекомендуется решить вопрос о прекращении курения.
Если месячные после Регулона не наступают во втором цикле, следует исключить вероятность беременности.
Тератогенное действие Регулона не доказано. По этой причине, если наступила беременность при приеме таблеток, в ее прерывании нет необходимости.
Как долго можно принимать Регулон?
В период приема таблеток Регулон в организме женщины происходят изменения, характерные для первых недельбеременности . У уже имеющей детей женщины в репродуктивной системе отмечаются те же самые процессы, которые возникали бы, если бы она родила и выкормила нескольких детей.
Общеизвестно, что рождение большого количества детей является наиболее эффективным методом защиты от онкологических заболеваний органов половой системы и молочных желез .
Таким образом, длительный прием Регулона усиливает лечебный эффект препарата. Принимать таблетки разрешается, пока перед женщиной не встанет вопрос планирования ребенка.
Регулон и месячные
Как правило, менструальное кровотечение при приеме Регулона становится более скудным. Однако случается и так, что у женщины может развиться привыкание к препарату, которое чаще всего проявляется в виде мажущих выделений.
Прекращение же приема таблеток обычно сопровождается усилением работыяичников . Поэтому одним из последствий отмены Регулона могут стать весьма обильные менструальные кровотечения .
Если после отмены нет месячных, это также может быть связано со сбоем функции яичников . Как правило, она и, следовательно, менструальный цикл . восстанавливаются спустя месяц после прекращения приема Регулона. Для определения уровня гормонов в организме гинекологи рекомендуют сдать необходимые анализы по прошествии месяца после отмены препарата.
Регулон и вес: толстеют ли от гормональных таблеток?
Принято считать, что прием гормональных противозачаточных средств способен спровоцировать увеличение массы тела. Однако врачи утверждают, что при соблюдении всех правил приема Регулона, а также режима дня и питания таблетки не оказывают никакого влияния на вес женщины.
Обычно увеличение веса на фоне приема противозачаточных таблеток может быть связано с тем, что входящий в их состав дезогестрел характеризуется способностью задерживать в организме жидкость (так, именно прогестерон является причиной отеков во время беременности).
Можно ли забеременеть, принимая препарат?
При правильном приеме Регулона вероятность наступления беременности ничтожно мала. Эффективность препарата очень близка к 100%.
Риск забеременеть наиболее высок в период смены противозачаточного средства, в случаях, когда были пропуски приема таблеток, нарушения схемы приема (таблетки принимались каждый раз в разное время) а также, если действие таблетки было нейтрализовано (например, абсорбентом).
Аналоги
Совпадения по коду АТХ 4-го уровня:
Что лучше — Регулон или Новинет?
Регулон и Новинет — это препараты-дженерики. Они имеют одинаковый состав, показания к применению и противопоказания, но выпускаются различными компаниями.
Регулон или Жанин — что лучше?
И Регулон, и Жанин — это низкодозированные монофазные противозачаточные средства . Они имеют похожий механизм действия, однако отличаются составом. Регулон — это комбинация этинилэстрадиола и дезогестрела . а в составе Жанина этинилэстрадиол дополнен диеногестом (при этом доза прогестагенного компонента в драже Жанин немного выше, чем в Регулоне).
Наиболее значимым отличием препаратов является их цена — Регулон стоит значительно дешевле своего аналога.
Регулон и алкоголь
Алкоголь не оказывает влияния на изменение фармакологического профиля препарата, однако при ряде заболеваний может спровоцировать ухудшение их течения: так, например при эпилепсии алкоголь в сочетании с Регулоном может стать причиной припадка.
Регулон и беременность
Беременность является абсолютным противопоказанием к назначению Регулона. В период лактации следует отказаться от приема препарата или же прекратить грудное вскармливание.
Это связано с тем, что прием таблеток в послеродовом периоде провоцирует уменьшение количества молока, ухудшает лактацию и негативно сказывается на росте ребенка.
Беременность после противозачаточных таблеток Регулон
Противозачаточный эффект таблеток Регулон связан со способностью входящих в его состав синтетических аналогов эндогенных гормонов эстрадиола и прогестагенов препятствовать выходу зрелой яйцеклетки из фолликула .
В качестве средства контрацепции препарат разрешается применять в течение нескольких лет. Однако многих женщин при этом волнует, не отразится ли это каким-то образом на репродуктивной функции и в последующем на беременности.
Гинекологи отвечают на подобные вопросы так: если пить таблетки правильно (то есть принимать по схеме, описанной в инструкции, и с соблюдением всех рекомендаций своего врача), то по завершении их приема можно планировать беременность. Обычно беременность после Регулона наступает примерно через 6 месяцев активной половой жизни.
Женщине, которая планирует ребенка, врачи рекомендуют прекратить прием препарата хотя бы за три месяца до зачатия.
Мастопатия – это патологическое состояние молочных желез, для которого характерны пролиферативные разрастания в их тканях. Оно встречается независимо от возраста, однако пик – 30-45 лет. Причиной заболевания является дисбаланс гормонов прогестерона и эстрогена, или избыточная выработка пролактина.
В качестве терапии мастопатии применяют медикаментозное и хирургическое лечение в зависимости от причины и формы патологии, изменяют питание и образ жизни.
Медикаментозное лечение
При диффузном типе заболевания используют консервативное лечение, используя гормональные и негормональные лекарственные препараты.
Начинают терапию после консультации онколога, который может исключить необходимость срочной хирургической операции.
Первый тип лечения необходим для регулирования цикличности в системе гипоталамус-гипофиз-яичники. Это нормализует гормональный фон посредством воздействия на ткань молочной железы.
Второй тип лечения может быть назначен как в комплексе, так и отдельно. В основном, он купирует проявления при легкой форме, а при сочетании со здоровым образом жизни обеспечивает полное излечение.
Негормональная терапия мастопатии
Составляют основу следующие лекарственные препараты:
- Витамины – особенно показаны группы A, B, C, E; они улучшают работу печени, участвующей в обмене гормонов. По отзывам пациенток с мастопатией после витаминотерапии проявление симптомов уменьшались.
- Лекарственные средства, содержащие йод – Йод-актив, Йодомарин, Кламин.
Регулируя функции щитовидной железы, они снижают пролиферацию тканей. Однако у них есть противопоказания: аутоиммунный тиреоидит, гипертиреоз, поэтому необходима консультация у специалиста и положительные отзывы.
Включает йод и отечественный препарат «Мамоклам», произведенный на основе ламинарии (водорослей).
Кроме него он содержит хлорофилл и омега-3. В комплексе лекарственное средство купирует болевой синдром, регулирует менструальный цикл и гормональный баланс, снижает процесс новообразований.
При фиброзно-кистозной мастопатии его назначают для уменьшения болей при менструации, однако он противопоказан при нарушениях работы щитовидной железы.
- Энзимные препараты оказывают противовоспалительное, иммуномодулирующее, анальгезирующее и противоотечное действие (Лидаза, Мульсал, Вобэнзим) при фиброзно-кистозной мастопатии.
- НПВС при болевом синдроме быстро купируют его. К примеру, Диклофенак, Найз, Нимика.
- Седативные и успокаивающие средства вместе с психотерапией показаны при психологических причинах, вызвавших заболевание фиброзно-кистозная мастопатия. На начальном этапе принимают настойку валерианы и пустырника.
- Фитотерапия используются в сочетании с традиционным лечением, она усиливает эффект лекарственных препаратов и успокаивает нервную систему.
- Гомеопатические средства (к примеру, Циклодинон, Мастодинон, Ременс) снижают уровень пролактина в крови, чем ликвидируют его избыточную выработку. Главный принцип их применения – длительность и стабильность.
Различия между популярными гомеопатическими средствами
| Мастодинон | Циклодинон | Ременс | |
|---|---|---|---|
| Показания | Фиброзно-кистозная мастопатия; Нарушение менструального цикла и сопровождающая его боль; Пред менструальный синдром; Бесплодие из-за недостатка желтого тела. | Мастодиния (явление, когда опухает грудь и болит); Пред менструальный синдром; Всевозможные нарушения менструаций; Фиброзно-кистозная мастопатия. | Нарушенный менструальный цикл; Фиброзно-кистозная мастопатия; Аднексит; Эндометрит; Синдром климакса. |
| Особенности | Флакон необходимо взбалтывать перед каждым применением. | Флакон с каплями перед употреблением взбалтывают. | Флакон необходимо взбалтывать перед применением. |
| Противо показания | 1. Беременность и лактация; 2. Индивидуальная непереносимость; 3. Злокачественные новообразования молочной железы; 4. Дети до 12 лет. | 1. Беременность и лактация; 2. Индивидуальная непереносимость. | Индивидуальная непереносимость. Во время беременности и лактации назначение препарата решается строго индивидуально. |
| Особенности применения | Принимают по 30 капель внутрь вместе с небольшим объемом жидкости в течение 3-х месяцев (минимум). Таблетированную форму принимают по 1шт. дважды в день. | Принимают внутрь по 1 таб. или по 40 капель 1 раз в день вместе с небольшим объемом жидкости в течение 3-х месяцев. | 3 раза в сутки по 10 кап. |
| Природа средства | Растительная | Растительная | Растительная |
| Побочные действия | Возможность аллергических реакций | Возможны кожные аллергические проявления | Редко встречается повышение слюноотделения |
Гормональная терапия мастопатии
Данный вид лечения направлен на стабилизацию ткани молочных желез и может использоваться лишь после исследования гормонального статуса. Препараты применяют следующие:
- ингибиторы выработки пролактина применяют при выявленной излишней секреции гормона (к примеру, Парлодел).
эстроген-гестагенные контрацептивы (оральные) – Жанин, Марвелон
Их назначают женщинам до 35 лет в тех случаях, когда отсутствует овуляция и нарушена лютеиновая фаза, используя контрацептивную схему. Их достоинство в нормализации различных колебаний половых гормонов.
гестагены принимаются во второй фазе менструации (Прожестожель-гель в качестве растирки груди, Норэтистерон, Утрожестан, Дюфастон).
Прожестожель содержит прогестерон, уменьшающий симптоматику фиброзно-кистозной и других форм мастопатии. У него нет побочных действий благодаря местному применению, исключающему проникновение в кровь. Именно это способствует его популярности, а положительные отзывы лишь закрепляют славу.
Гестагены в таблетках также в своем составе содержат прогестерон и уменьшают болевой синдром, неприятные ощущения в груди. Их назначают по специальной схеме.
ВНИМАНИЕ!
Многие наши читатели для лечения мастопатии и образований в груди активно применяют широко известную методику на основе натуральных ингредиентов, открытую Еленой Малышевой. Советуем обязательно ознакомиться.
Реже принимают следующие препараты:
- андрогены (Метилтестостерон) имеют множество побочных эффектов, поэтому назначают их крайне редко женщинам от 45 лет при фиброзно-кистозной мастопатии.
- антиэстрогены необходимо применять непрерывно в течение 3 месяцев (Фарестон, Тамоксифен).
- антагонисты гонадотропин-рилизинг гормона снижают уровень половых гормонов в крови – так называемая искусственная обратимая менопауза, характеризующаяся обратным развитием изменений при мастопатии в молочных железах. К этим препаратам относят Золадекс, Бусерелин.
Особенности эстроген-гестагенных контрацептивов

Данная группа препаратов позволила радикально изменить терапию многих патологических состояний и сохранить качество жизни и репродуктивное здоровье женщин.
Она положительно воздействует на различные уровни адаптации (психический, социальный, физический), используется как мера профилактики психологических травм и гинекологических и негинекологических заболеваний, а также является сознательной контрацепцией и терапией ановуляторного бесплодия.
Отзыв нашей читательницы - Виктории Мирновой
Недавно я прочитала статью, в которой рассказывается о крем-воскe "Здоров" для лечения мастопатии. При помощи данного крема можно НАВСЕГДА вылечить мастопатию, нормализовать грудное вскармливание и улучшить форму груди в домашних условиях.
Я не привыкла доверять всякой информации, но решила проверить и заказала упаковку. Изменения я заметила уже через неделю: боли успокоились, а через 2 недели пропали совсем. Грудь стала мягче, уплотнения рассосались. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
Оральные контрацептивы востребованы как средство лечения фиброзно-кистозной мастопатии, эндометриоза и рака яичников. Это связано с их протективным эффектом, способностью вызывать ановуляцию и подавлять секрецию эндометрия.
| Жанин | Марвелон | Нон-Овлон | |
|---|---|---|---|
| Показания | 1. Контрацепция; 2. Мастопатия. | 1. Контрацепция; 2. Изменение срока менструации; 3. Мастопатия. | 1. Противозачаточное средство; 2. Недоразвитие матки; 3. Маточные кровотечения различной природы; 4. Фиброзно-кистозная мастопатия; 5. Функциональное бесплодие. |
| Противо показания | Беременность, лактация, сахарный диабет, мигрень, курение, тромбозы различной природы и другие. | Аналогичные, как у всей группы контрацептивов. | Угрожающий аборт и беременность, гепатит и цирроз печени; тромбоэмболия и риск ее развития; отосклероз. |
| Побочные действия | Нерегулярные кровотечения. | Кровотечения, тошнота. | Тошнота, набор веса, нагрубание молочной железы. |
| Особенности применения | В течение 21 дня применяют по 1 драже в день. | Применяют по схеме, строго назначенной врачом. | Применяют с 5-го дня менструального цикла по специальной схеме по назначению врача. |
Таким образом, если обнаружена фиброзно-кистозная мастопатия, эстроген-гестагенные контрацептивы назначаются только врачом, из-за их небезопасности, наличия возможных побочных действий и противопоказаний.
Заключение
Мастопатия – это патология молочной железы, встречающаяся независимо от возраста женщины и ответим на вопрос, который мы уже слышали не однократно — да, и вполне успешно при своевременном обращении к врачу.
Перед лечением необходимо исследовать гормональный статус, затем маммолог назначает лечение: хирургическое при узловых формах и медикаментозное при фиброзно-кистозном типе.
Второй вариант терапии подразумевает использование гормональных и негормональных препаратов, влияющих на выработку лактина, регулирующих баланс эстрогена и гестагена. Основными принципами лечения являются:
- Нормализация гормонального фона;
- Ликвидация стрессовых состояний;
- Местная терапия тканей желез;
- Гормональные и негормональные препараты.
Необходимой мерой служит особая диета, ограничивающая прием шоколада, кофе, какао и чая, жирных и копченых продуктов. Рацион больного должен состоять преимущественно из овощей и фруктов, витаминов A и E.
Важно учитывать, что группой риска являются нерожавшие женщины от 25 лет. Возможность развития мастопатии до 25 у лиц с одним ребенком гораздо ниже.
Вы все еще считаете что ВЫЛЕЧИТЬ МАСТОПАТИЮ навсегда невозможно?
От 60% женщин страдают мастопатией. Самое страшное, что большинство женщин уверено, что мастопатия является нормой и не спешат к врачу... но риск образования на её месте РАКА ГРУДИ, очень высокий... Если вы за собой замечаете:
- ноющие или тянущие боли в области груди перед менструацией...
- ощущения набухания и отечности молочной желез. Как будто грудь увеличилась...
- напряжение, уплотнения и узелки. Ощущаются лимфоузлы под мышкой...
- выделения из сосков...
- изменение формы груди, кожа на сосках втянулась и появились трещины...
- изменение массы тела...
Все эти симптомы могут говорить о развитии МАСТОПАТИИ. Но возможно правильнее лечить не следствие, а ПРИЧИНУ? Именно поэтому мы рекомендуем прочитать новую методику Елены Малышевой, которая нашла эффективное средство для лечения МАСТОПАТИИ и восстановления груди в целом.
Доброкачественные новообразования в молочных железах встречается очень часто, у каждой четвёртой женщины, которая переступила своеобразный рубеж в 35 лет. Конечно, в 99% случаев мастопатия так и остаётся доброкачественной опухолью, но фоном для образования рака эта патология может быть.
Так как же применять противозачаточные таблетки при , чтобы не было вреда для здоровья? Можно ли использовать контрацептивы, когда есть мастопатия, но при этом чтобы была польза для здоровья?
Обследования на наличие мастопатии
Контрацептивы при мастопатии применять можно, но строго после полного обследования и под контролем гинеколога. Для полного обследования нужно пройти:
- сбор анамнеза;
- внешний осмотр и пальпацию груди;
- осмотр у гинеколога;
- УЗИ брюшной полости;
- УЗИ органов малого таза;
- анализ крови на гормоны щитовидной железы и на половые органы;
- анализ крови на онкомаркеры;
- консультация терапевта;
- консультация маммолога или, если такового нет, онколога.

Обязательно при приёме противозачаточных, регулярно обследоваться у врача-маммолога. Первое УЗИ должно проходить после трех менструальных циклов.
Врачи доказали, что приём комбинированных оральных контрацептивов значительно увеличивает риск образования . Это особенно актуально для женщин, которые принимают противозачаточные до первой беременности и родов.
Влияние гормонов на развитие мастопатии
Молочные железы просто притягивают андрогены, эстрогены, гормоны гипофиза, гестагены и иные части всей эндокринной системы. Поэтому любые изменения в груди сигнализируют о том, что в теле произошли сбои. Прежде всего, молочная железа остро реагирует на половые гормоны. Мастопатия наступает именно из-за нарушения их баланса.
Самое большое влияние на образование доброкачественных опухолей оказывают пролактин, прогестерон и эстрогены.
В основном у женщин обнаруживается избыток эстрогенов и недостаток прогестерона. Из-за этого клетки в груди начинают размножаться в крайне большом количестве, сразу же нарушается их рост, появляются фиброаденомы, кисты и другие неприятные образования, это также визуально изменяет силуэт груди.

Огромное влияние на этот орган оказывают гормоны щитовидной железы. При аутоиммунном поражении и гипотиреозе молочные железы реагируют патологическим ростом.
Лечащий врач, зная полную картину состояния пациентки, назначает применение оральные контрацептивы, даст шанс на выравнивание клинического состояния груди.
Вопреки распространённому мнению, что контрацептивы могут вызвать рак, учёные, проводившие множество исследований, пришли к однозначному выводу: нет никакой взаимосвязи между раком и таблетками. Более того, выявлено, что гомоны можно принимать для профилактики, чтобы мастопатия не развивалась дальше.
Гормональное и негормональное лечение мастопатии
Чаще всего вместе с мастопатией развиваются:
- бесплодие на фоне отсутствия овуляций;
- кровотечения матки;
- эндометриозы;
- кисты на яичниках;
- миома матки.

Для всех этих болезней есть один общий характерный признак – высокий уровень эстрогена в крови. Поэтому мастопатию вызывают гиперэстрогения и маленький уровень прогестерона. Подтверждением этому служит тот факт, что с наступлением возраста менопаузы появляется и мастопатия. При часто повышается уровень пролактина, который ответственен за выработку молока и гормонов щитовидки.
При обнаружении сбоя в гормонах, лечение начинают негормональными способами:
- исключают из рациона продукты, содержащие кофеин, колу, кофе, чай, шоколад и какао, а вместо этого добавляют продукты, содержащие клетчатку;
- важно пить мочегонные средства и препараты, которые улучшают кровоток;
- сменяют бельё на щадящее и более удобное, также нельзя полностью отказываться от бюстгальтера;
- витамины A, B6, C и E.
Если гормональный дисбаланс ярко выражен, тогда нужно пить препараты, которые нормализует гормоны. Самые основные – это оральные гормональные контрацептивы. Женщины, которые пили их, смогли защититься не только от нежелательной беременности, но и уменьшить кисты в груди, а в подавляющем числе случаев полностью их убирают.
Эффект контрацептивов
Лечебный эффект противозачаточных при мастопатии обусловлен:
- Уменьшением полиферативных процессов груди. Прекращается бесконтрольное размножение клеток с кистами из-за восстановления менструальной функции и регулируется баланс в связке гипоталамус-гипофиз-яичники-молочные железы.
- Снижением количество эстрогенов в крови. Соответственно грудь защищена от их негативного влияния.
- Оказанием положительного эффекта от препаратов на репродуктивную систему. Полезнее всего он окажется при приёме от воспалительных заболеваний, эндометриоза, функциональных кист. Каждая из этих патологий влияет на молочные железы, поэтому вылечивая эти заболевания, автоматически излечивается и грудь.
Если принимать гормоны в течение года, то риск получить мастопатию уменьшается на целых 60 или 70%. Чем дольше курс приёма таблеток, тем больше процент эффективности.

Женщинам, достигшим возраста менопаузы, показано назначение гестагенов для профилактики заболеваний груди и половых органов.
Достоверные эффекты принятия гормонов:
- Длительный приём противозачаточных понижает риск возникновения рака сразу в 2 раза. И этот эффект будет продолжаться целых 10 лет, если принимать их регулярно. Поэтому врачи советуют начинать приём с возраста 30–35 лет.
- Правильно подобранное лекарство снимает болезненность и напряжённость груди.
- Применение гормонов уменьшает прогрессирования опухоли груди.
К выбору противозачаточных нужно отнестись ответственно, с консультацией специалиста. Не при всех формах мастопатии показан приём контрацептивов. К примеру, при узловых образованиях приём препаратов запрещён, эта форма лечится только операбельно.
Побочные эффекты
Нельзя принимать гормоны при раке груди. Если он присутствует, то противозачаточные лекарства могут спровоцировать рост раковых клеток. Только после удаления опухоли можно принимать препараты и только под контролем врача, периодически делая УЗИ груди.

При мастопатии противозачаточные средства можно применять, но очень аккуратно. При приёме таких препаратов возможны перепады уровня гормонов в организме. Поэтому консультация врача необходима.
Но при этом есть и положительные «побочные» эффекты у этих таблеток – у подавляющего большинства женщин исчезает угревая сыпь на всём теле, структура волос становится лучше, а ногти значительно укрепляются. Именно поэтому при мастопатии большинство женщин никак не хотят бросать их пить. В таком случае врач после обследования выбирает самый подходящий по составу и уровню эстрогена препарат.
Несколько советов, что нужно делать, чтобы не дать развиваться мастопатии:
- Регулярное наблюдение у маммолога и гинеколога. При наличии менструаций УЗИ нужно делать не реже, чем раз в два года. При менопаузе больший толк будет от маммографии.
- Каждый месяц самой лично осматривать грудь в первые дни цикла.

- Нужно проходить назначенное врачом лечение. Какие при диффузной мастопатии можно принимать контрацептивы, фитопрепараты или , сможет сказать либо маммолог, либо гинеколог. Самолечение не улучшит положение, а лишь только сделает хуже.
- Сбалансированное правильное питание, здоровый образ жизни, умение выходить из стрессовых ситуаций, достаточное количество сна – эти несложные пункты уберегут не только от мастопатии, но и от практически всех существующих заболеваний. Не будет лишним освоить успокаивающие методики, релаксационные упражнения, дыхательные методики, йога и многое другое. Это всё вместе взятое поможет сохранять нервную систему в порядке долгие годы.
Даже несмотря на то, что многие крайне настороженно относятся к таким препаратам от мастопатии, научно доказано, что с помощью гормональных контрацептивов можно снизить риск появления очень многих заболеваний, в их числе и мастопатия. Очень важно принимать долгое время и регулярно гормональные препараты, чтобы значительно снизить риск рака яичников, молочной железы, тела матки.
Медицина нашего поколения предлагает множество разных способов излечения патологии груди, а также её профилактику, но самый главный и самый действенный метод может подобрать исключительно врач и только после полного комплексного обследования женщины.

Виды оральных контрацептивов
Существуют два вида противозачаточных контрацептивов:
- Комбинированные. Туда входят сразу два аналога половых гормонов: прогестерон и эстроген. Они бывают монофазные, когда уровень гормонов остаётся одним на протяжении целого цикла, и трёхфазные – в каждой фазе менструального цикла собственный уровень гормонов в таблетках.
- Гестагенные таблетки или мини-пили. В них входит исключительно прогестаген. Эти препараты принимают женщины, которым противопоказаны комбинированные таблетки и матери, когда кормят детей грудью. Лактация в этом случае не нарушится, так как в составе нет эстрогенов.
Комбинированные гормональные контрацептивы от мастопатии бывают микродозированными, низкодозированными и высокодозированными. Они различаются по дозам гормона, эффекту, возрасту и побочными эффектами.
Мастопатия - нарушение структуры молочной железы, состоящей в норме из жировой, железистой и соединительной ткани. При мастопатии наблюдается увеличение железистой ткани или появление кист, фиброзных образований и узелков.
При пальпации узелковая мастопатия характеризуется наличием четко выраженных уплотнений, фиброзная отличается рыхлостью, а киста, поскольку является полостью с жидкостью, более мягкая. Достоверно установить вид мастопатии поможет УЗИ.
Чаще всего мастопатия сопровождает:
- бесплодие с отсутствием овуляций;
- маточные кровотечения;
- эндометриозы;
- кисты яичников;
- миому матки.

Для всех перечисленных заболеваний характерен повышенный уровень эстрогена. Мастопатию вызывает гиперэстрогения и недостаток прогестерона. При наступлении менопаузы мастопатия проходит самостоятельно. Однако при фиброзно-кистозных образованиях нередко наблюдается повышенный уровень пролактина (отвечает за выработку молока) и гормонов щитовидной железы.
Когда результаты обследования не показывают серьезные нарушения баланса гормонов в крови, лечение мастопатии проводят негормональными методами:
- корректируют питание - исключают кофе, шоколад, колу, какао, чай, добавляют продукты, богатые клетчаткой;
- назначают мочегонные средства и препараты, улучшающие кровоток;

Когда результаты обследования не показывают серьезные нарушения баланса гормонов в крови, к лечению мастопатии приступают негормональными методами:
- корректируют питание, исключая кофе, шоколад, колу, какао, чай и добавляя продукты, богатые клетчаткой;
- назначают мочегонные средства, а также препараты, улучшающие кровоток;
- дают рекомендации по смене белья на более удобное, щадящее (полный отказ от бюстгальтера также противопоказан);
- витамины А, Е, С, группы B (В6).
При выраженном гормональном дисбалансе необходимы препараты, способные восстановить их нормальный уровень. В первую очередь это – оральные гормональные контрацептивы.
При правильном подборе они предупреждают нежелательную беременность и уменьшают фиброзно-кистозные образования, а в большинстве случаев приводят к их полному исчезновению.
Оральные контрацептивы как способ лечения мастопатии
Перед назначением оральных контрацептивов необходимо провести обследование молочных желез, УЗИ, анализ крови на гормоны и свертываемость. По гормональному составу маммолог или гинеколог назначает препараты с оптимальной концентрацией эстрогена и прогестерона. Исключено применение формы мини-пили, содержание в ней гормональных компонентов слишком мало для лечения мастопатии.

Предпочтение отдается двухкомпонентным монофазным гормональным препаратам, в состав которых входит эстроген в минимальной дозировке. Доза эстрогена не должна превышать 0,03 мг за курс лечения.
У женщины на фоне приема КОК могут проявляться боли в груди, уплотнения, отеки молочных желез. В этих случаях нужно отказаться от гормональной контрацепции, ограничившись местной. Если женщина не хочет менять форму защиты от нежелательной беременности, можно прибегнуть к диете или подобрать препарат с более низкой дозой эстрогена.
Контрацепция и ее побочные эффекты
Если гормональная контрацепция применялась как средство защиты от беременности, а затем была диагностирована мастопатия, отказываться от приема таблеток не стоит. Может потребоваться смена препарата на другой, с более низким содержанием эстрогена. Какие таблетки использовать при мастопатии, определяет врач после проведения полного обследования.